Помощь при ожогах пищевода:
1. Вводят внутримышечно обезболивающие средства (кетонал, диклофенак, ортофен) и спазмолитики (атропин, папаверин, спазмалин и др.).
2. Тщательно прополаскивают рот обильной струей воды, после чего вводят через рот толстый желудочный зонд.
3. Промывают желудок большим количеством жидкости (до 5-8 л).
4. Не извлекая зонда, пострадавшему дают выпить несколько глотков 5-10% раствора новокаина, а затем слабый раствор нейтрализующего вещества или, при его отсутствии, теплую воду (промывание пищевода). Затем снова промывают желудок до исчезновения запаха химического вещества. При ожоге кислотами внутрь дают препараты, нейтрализующие кислоту, при отравлении щелочами вводят 1-1,5 % раствор уксусной или лимонной кислоты, в первые 6-7 ч вводят антидоты.
5. После промывания желудка больному дают выпить 300-500 мл молока, глотать растительное масло, рыбий жир, альмагель, сосать таблетки анестезина.
6. Пострадавшего срочно госпитализируют в реанимационное или ЛОР-отделение, где проводят противошоковую и дезинтоксикационную интенсивную терапию.
В стационаре проводят противошоковую и дезинтоксикационную интенсивную терапию, назначают сердечные гликозиды, преднизолон (по 2 мг/кг в сутки). При отравлении уксусной эссенцией и развитии внутрисосудистого гемолиза назначают 5 % раствор натрия бикарбоната, проводят форсированный диурез.
При острой почечной недостаточности показано проведение гемодиализа. Больным с ожогом гортани в случае появления признаков асфиксии накладывают трахеостому. При перфорации пищевода показано срочное оперативное вмешательство. В течение всего острого периода заболевания необходим тщательный уход за полостью рта.
С целью предупреждения развития рубцового сужения пищевода больным с первых суток дают через каждые 30-40 мин по 1-2 глотка микстуры, содержащей подсолнечное масло, анестезин, раствор анестетика локального действия. Для профилактики инфекции вводят антибиотики широкого спектра действия. С 3-го дня больных кормят охлажденной жидкой пищей. Ранний прием микстуры и пищи как бы осуществляет «мягкое» блокирование пищевода. Формированию рубцов препятствует также парентеральное введение кортикостероидов (кортизона, преднизолона по 2 мг/кг в сутки), которые задерживают развитие фибробластов и уменьшают образование грубых рубцов в пищеводе. В настоящее время признана целесообразность раннего (с 9-11-х суток) бужирования пищевода в течение 1 — 1,5 мес в сочетании
с подкожным введением лидазы в течение 2 нед. Перед началом бужирования необходимо произвести эзофагоскопию, которая позволит установить степень ожога, отсутствие неотторгнувшихся некротизированных тканей. При адекватном лечении рубцовые стриктуры со стенозом пищевода, не поддающиеся излечению бужированием, возникают у 6 % больных. Бужирование небезопасно (перфорация пищевода).
146. Обработка глаз при ожогах.
Основными принципами лечения ожогов глаз являются экстренность, интенсивность и дифференцированный подход в каждой стадии ожоговой болезни.
Первая помощь. При попадании за веки порошкообразного химического вещества необходимо удалить его сухой ватой, намотанной на спичку, и лишь после этого можно приступать к промыванию глаза. При ожогах жидкими химическими веществами промывание глаз необходимо начать как можно быстрее. Именно время начала промывания решает судьбу глаза. Промывать глаз можно под краном с помощью рыхлого комка ваты, который смачивают водой и, не отжимая, проводят им вдоль краев век от виска к носу в течение 10-15 мин. Если известно, что ожог нанесен щелочью, для промывания можно использовать 2% раствор борной кислоты, а если глаз обожжен кислотой, то для промывания используют содовый раствор. Промывать можно также из резинового баллона, с помощью глазной стеклянной ванночки и т.д. Ни в коем случае нельзя ограничиваться 1-2-минутным промыванием, особенно при ожогах порошкообразным химическим веществом. После 10-15-минутного промывания в глаз необходимо закапать 0,5% раствор дикаина, 4% раствор новокаина, тримекаина или лидокаина, 20-30% раствор сульфацил-натрия (альбуцида) и 0,25% раствор левомицетина, 0,3% раствор тоблекса, флоксала, ципломеда. В процессе транспортировки при болях в глазу внутрь можно еще раз дать 1 таблетку анальгетика (анальгин 0,5 г). Экстренная госпитализация в офтальмологический стационар.
Помощь в стационаре.
В I стадии ожоговой болезни (стадия ожогового шока продолжительностью до 2 сут) независимо от вида ожога проводят орошение глаза изотоническим раствором натрия хлорида или водой в течение 30 мин. Далее применяют химические нейтрализаторы для щелочей и кислот в виде инстилляций, которые производят через каждые 2 ч. При ожоге известью химическим нейтрализатором являются ЭДТА (3 % раствор) и тартрат аммония, при ожоге негашеной известью — 10 % раствор аммония хлорида + раствора виннокаменной кислоты, при ожоге тиоловыми ядами — 5 % раствор унитиола, при ожоге серной кислотой — 0,4 % раствор глюконата кальция, при ожоге спиртовым раствором — гипосульфит натрия. Если неизвестен состав кислоты или щелочи, попавшей в глаз, в качестве химических нейтрализаторов для щелочи можно применить 2 % раствор борной кислоты, либо 5 % раствор лимонной кислоты, либо 0,1 % раствор молочной кислоты; для кислоты — 2 % раствор натрия бикарбоната. Затем проводят дегидратационную терапию — 40 % раствор глюкозы и уротропина внутривенно, диакарб либо гипотиазид внутрь в сочетании с панангином.
При попадании в глаз грифеля анилинового (чернильного) карандаша надо тщательно удалить кусочки грифеля, который вызывает некроз ткани, и промыть глаз 3% раствором танина; в дальнейшем следует длительно применять раствор танина, сульфацил-натрия и рыбий жир.
Повреждения раскаленным металлом требуют немедленного удаления его из конъюнктивального мешка с последующим применением в виде капель 30% сульфацил-натрия и рыбьего жира. Прогноз при ожогах определяют осторожно, так как даже легкие ожоги конъюнктивы, нарушая питание роговицы, могут вызвать ее поражение.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
20.03.20167.26 Mб70Mumenthaler_M._Neurology_(Thieme,2004)(1009s).djvu
- #
- #
- #
- #
- #
- #
Ожог пищевода
Ожог пищевода — повреждение тканей пищевода, возникшее в результате непосредственного воздействия на них агрессивных химических, термических или лучевых агентов. Первыми признаками ожога являются сильная жгущая боль во рту, за грудиной, в эпигастрии; гиперсаливация, рвота, отек губ. В дальнейшем преобладает клиника интоксикации, шока, непроходимости пищевода. В диагностике ведущее значение имеет анамнез заболевания; после выхода из острой фазы проводят эзофагогастроскопию, рентгенографию пищевода. Неотложная терапия заключается в нейтрализации химического агента, обезболивании, противошоковых и дезинтоксикационных мероприятиях. В стадии рубцевания проводят оперативное лечение.
Общие сведения
Ожог пищевода — тяжелое повреждение стенок пищевода, чаще связанное со случайным или специальным проглатыванием агрессивных жидкостей. Примерно 70% пациентов с ожоговыми повреждениями пищевода — дети. Прием едких щелочей и кислот детьми происходит преимущественно непреднамеренно — из-за привычки все пробовать, по ошибке, при неправильном хранении агрессивных химических растворов (в емкостях из-под напитков и пищевых продуктов). У взрослых людей ожоги пищевода в 55% случаев происходят при случайном приеме кислот и щелочей вместо напитков либо лекарства (бытовая травма) и в 45% — с целью суицида. Подавляющее большинство ожогов пищевода обусловлены химическими веществами, радиационные и термические повреждения встречаются крайне редко. В прежние годы наиболее весомой причиной химического ожога был прием растворов каустической соды или марганцовки. На сегодняшний день 70% ожоговых повреждений пищевода вызываются уксусной эссенцией.
Ожог пищевода
Причины ожога пищевода
Наиболее частая разновидность повреждений пищевода — химические ожоги. Ожог пищевода может вызываться концентрированной кислотой (уксусная, соляная, серная), щелочью (каустическая сода, едкий натр, гидроокись натрия), другими веществами (этил, фенол, йод, нашатырь, лизол, клей силикатный, ацетон, марганцовка, растворы электролитов, перекись водорода и др.). Причины приема агрессивных химических веществ могут быть самые разнообразные.
Подавляющее большинство пациентов с ожогами пищевода составляют дети от года до десяти лет. Повышенный травматизм детей этого возрастного диапазона объясняется их природной любознательностью и рассеянностью. Большое значение имеет и бытовая невнимательность родителей, когда едкие вещества хранятся в немаркированной таре или емкостях из-под напитков. Среди взрослых химическое повреждение пищевода примерно в половине случаев может быть обусловлено случайностью (прием суррогатов алкоголя, едких веществ в состоянии алкогольного опьянения или по невнимательности), остальные случаи обычно связаны с попыткой суицида. Прием агрессивных растворов с суицидальной целью более характерен для женщин. Термические и лучевые ожоги пищевода встречаются крайне редко.
Едкие вещества при попадании на слизистую оболочку ротовой полости, глотки, пищевода и желудка вызывают повреждение эпителия, а при прогрессировании процесса — более глубоких тканей. Обычно кислоты вызывают более выраженный ожог пищевода, а щелочи — желудка. Связано это с устойчивостью слизистой оболочки желудка к кислой среде. Для ожогов пищевода щелочами характерно более тяжелое течение и глубокие повреждения, такие ожоги часто сопровождаются разрывом пищевода, медиастинитом, гнойными осложнениями, желудочным кровотечением.
По глубине распространения патологического процесса выделяют ожог пищевода первой степени (затрагивает только эпителий), второй степени (поражает мышечный слой включительно) и третьей степени (патологические изменения охватывают окружающую пищевод клетчатку и соседние органы). Чем глубже распространяется ожог пищевода, тем больше токсических продуктов распада тканей попадает в кровь. Выраженная интоксикация может приводить к повреждению сердца, головного мозга, почек и печени. Сочетание болевого шока, интоксикации и полиорганной недостаточности при глубоких ожогах пищевода ведет к летальному исходу в первые двое-трое суток.
Симптомы ожога пищевода
При ожоге пищевода беспокоят как местные, так и общие симптомы. Агрессивный раствор, попадая на эпителий пищевода, вызывает значительное повреждение тканей и нервных окончаний, которых в пищеводе огромное количество. Из-за этого возникает сильная боль по ходу распространения ожога: в ротовой полости, горле, за грудиной и в эпигастрии (повреждающий агент попадает из пищевода в желудок, вызывая химический гастрит). Тяжелое повреждение тканей (коррозионный эзофагит) приводит к их отеку: сначала начинают отекать губы и язык, затем процесс распространяется на глотку и пищевод. Из-за отека гортани появляется одышка, а повреждение голосовых связок приводит к осиплости голоса. В пищеводе наибольшие патологические изменения формируются в местах физиологических сужений. Сначала это приводит к дисфагии (нарушению глотания), в последующем развивается рвота. В рвотных массах можно заметить сгустки крови и фрагменты слизистой оболочки пищеварительной трубки. Ожог пищевода 3-й степени может привести к тяжелым нарушениям дыхания, профузному кровотечению, формированию пищеводно-бронхиальных свищей.
Общие признаки ожога пищевода обусловлены всасыванием токсичных продуктов распада тканей, болевым синдромом. Глубокие ожоги сопровождаются массивным некрозом тканей и выраженной интоксикацией, болевым шоком. Продукты распада повреждают клетки сердца, мозга, почек и печени. Полиорганная недостаточность и интоксикация проявляются сильной слабостью, тошнотой, лихорадкой, нарушениями сознания и сердечной деятельности. Тяжесть общих проявлений зависит от того, какое именно химическое вещество было выпито, от его объема и концентрации.
Если состояние пациента стабилизируется, то через несколько дней после получения ожога пищевода отек уменьшается, начинается заживление тканей путем грануляции и рубцевания. В начале заболевания (острый период) из-за боли и отека пациенты отказываются от пищи и воды. Вместе с появлением грануляций начинается подострый период, в котором наступает так называемая «ложная ремиссия» — страх приема пищи постепенно уходит, глотать становится легче. Однако явления дисфагии снова возвращаются в связи с появлением рубцовых стриктур в хроническом периоде ожога пищевода. Согласно клиническим исследованиям в области гастроэнтерологии, рубцовые стриктуры той или иной степени формируются у всех пациентов с ожогом пищевода в течение двух месяцев от начала заболевания. Этот процесс сопровождается прогрессирующей дисфагией, гиперсаливацией, рвотой, алиментарной дистрофией. Если коррекция ожоговых рубцов не проведена в срок и должным образом, стойкие рубцы со стенозом или непроходимостью пищевода развиваются у 70% пациентов.
Диагностика ожога пищевода
Диагноз ожога пищевода обычно устанавливается еще до проведения дополнительных исследований, на основании анамнеза заболевания. Консультация гастроэнтеролога и хирурга нужны для выяснения механизма получения ожога; типа (кислота или щелочь), количества и концентрации химического агента. Учитывая тяжесть повреждения пищевода при ожоге, опасность перфорации его стенки, инвазивные методики диагностики в первые трое суток после получения травмы не применяются.
После стабилизации общего состояния возможно проведение рентгенографии пищевода. В острой фазе ожога на рентгенограмме отмечается утолщение складок слизистой оболочки, данные за гиперкинезию пищевода. Консультация врача-эндоскописта в остром периоде более информативна: во время эзофагогастроскопии визуализируется гиперемия и отек эпителия, изъязвления и эрозии пищевода, налеты. В подострой фазе рентгенография пищевода выявляет стриктуры, расширение пищевода над стенозированным участком, умеренный эзофагит. Эндоскопическое исследование в подостром периоде позволяет обнаружить некротический струп, определить границы поражения, визуализировать грануляции и формирующиеся рубцы. В хронической стадии процесса можно выявить разнообразные виды рубцовых изменений: клапанные, в виде колец, трубчатые и др. Изредка рубцы пищевода могут малигнизироваться.
Лечение ожога пищевода
Первая помощь при ожоге пищевода может оказываться на догоспитальном этапе либо в отделениях хирургии и реанимации. Сразу после получения ожога пищевода следует промыть полость рта большим количеством чистой воды комнатной температуры, выпить два стакана молока. Вызывать рвоту для удаления химического агента из желудка не рекомендуется, так как это может привести к разрыву пищевода.
После поступления в стационар производится постановка желудочного зонда, обильно орошенного маслом. Перед постановкой зонда осуществляется местная анестезия слизистой рта и глотки. Через зонд удаляется содержимое желудка и производится инактивация повреждающего вещества. При ожоге щелочью производят промывание желудка неконцентрированным раствором уксусной кислоты или маслом; кислоту нейтрализуют содовым раствором. Если точно неизвестно, чем вызван ожог, рекомендуется промыть желудок большим количеством воды, либо ввести через зонд молоко. Промывать желудок следует только в первые шесть часов после получения ожога, в дальнейшем эта процедура нецелесообразна.
Сразу после инактивации повреждающего агента вводится антибиотик для профилактики гнойных осложнений, осуществляется обезболивание и седация пациента, начинается дезинтоксикационная и противошоковая терапия. При ожоге пищевода первой степени кормить больного можно начинать уже на вторые-третьи сутки пребывания в стационаре. При ожоге второй степени кормление не начинают раньше седьмых-восьмых суток. В случае ожогов третьей степени вопрос энтерального питания решается в индивидуальном порядке.
На седьмые-десятые сутки от получения ожога начинают проводить бужирование пищевода. Процедура заключается в ежедневном введении в просвет пищевода бужей возрастающего диаметра, что способствует расширению просвета и уменьшению рубцевания. Если в остром периоде ожога терапевтические мероприятия были проведены в полном объеме, а в подострой фазе — правильно произведено бужирование пищевода, то удовлетворительные результаты восстановления проходимости пищевода достигаются в 90% случаев.
Если же в отдаленном периоде развиваются грубые рубцовые стриктуры, значительный стеноз пищевода, либо его полная непроходимость — проводится оперативное лечение (стентирование пищевода, эндоскопическое рассечение рубцовой стриктуры пищевода, эндоскопическое расширение стеноза пищевода, пластика пищевода).
Прогноз и профилактика ожога пищевода
Прогноз при ожоге пищевода обусловлен видом, количеством и концентрацией химического раствора; степенью тяжести ожога; уровнем рН жидкости (наиболее тяжелые повреждения развиваются при рН ниже 2 и выше 12); правильностью оказания первой и дальнейшей медицинской помощи; наличием и тяжестью осложнений. Наиболее неблагоприятный прогноз при ожогах пищевода третьей степени — смертность в этой группе достигает 60%. У остальных пациентов прогноз более благоприятен, при правильном оказании помощи нормальное функционирование пищевода сохраняется у 90% больных. Профилактика ожогов пищевода — это соблюдение правил хранения опасных и едких веществ: отдельно от напитков и пищи, в недоступном для детей месте, в специально промаркированной таре.
Алгоритм неотложной помощи при химических ожогах пищевода
через дополнительный разрез брюшной стенки ниже XII ребра вводят дренаж. Ранубрюшнойстенки зашиваютпослойнонаглухо.
В тех случаях, когда произвести сначала мобилизацию селезенки невозможно, например, из-за опасности обильного кровотечения при наличии массивных периспленических сращений, операцию начинают с перевязки селезеночной ножки. Для подхода к последней необходимо рассечь желу- дочно-селезеночную, а иногда желудочно-ободочную связку. После перевязки сосудов приступают к мобилизации селезенки и выделению ее из сращений.
Неотложная помощь. Для удаления химического вещества промывают желудок (3-4 л жидкости). При термических ожогах промывание желудка не производят. Для снятия болевого синдрома и спазма пищевода подкожно вводят 1-2 мл 1% раствора промедола или 2 мл 2% раствора пантопона, 1 мл 0,1% раствора атропина и 2 мл 2% раствора папаверина; внутривенно 5 мл 0,5% раствора новокаина. Для выведения яда из организма обильное питье с последующей искусственной рвотой. Если позволяют условия, срочно промывают желудок и рот большим количеством жидкости. При ожоге кислотами внутрь дают щелочные препараты, нейтрализующие кислоту. При отравлении щелочами 1-1,5% раствор молочной или лимонной кислоты. В стационаре проводят противошоковую и дезинтоксикационную терапию, форсированный диурез, назначают сердечные гликозиды, сосудистые препараты, гормоныпреднизолон(по2 мг/кгвсутки), атакжеантибиотики.
При острой почечной недостаточности показано проведение гемодиализа. Больным с ожогом гортани в случае появления признаков асфиксии накладывают трахеостому. При перфорации пищевода — срочное оперативное вмешательство. В течение всего острого периода необходим тщательный уходзаполостьюрта.
С целью предупреждения развития рубцового сужения пищевода больным дают микстуру, содержащую подсолнечное масло, анестезин, раствор анестетика и с 3-го дня больных кормят охлажденной жидкой пищей. В настоящее время признана целесообразность раннего (с 7-9-х суток) бужирования пищевода в течение 1-1,5 мес. в сочетании с подкожным введением лидазы.
Перед началом бужирования необходимо произвести эзофагоскопию, которая позволит установить степень ожога, отсутствие не отторгнувшихся некротизированных тканей, при возникновении рубцовых стриктур со стенозомпищевода, не поддающихся излечению бужированием показана пластика пищевода.
Бужирование пищевода, наложение гастростомы
Бужирование пищевода осуществляют при его рубцовом стенозе. При этом последовательно используют несколько бужей, начиная с введения наиболее тонкого. Бужирование противопоказано при воспалении слизистой оболочкиполостиртаиглотки.
104
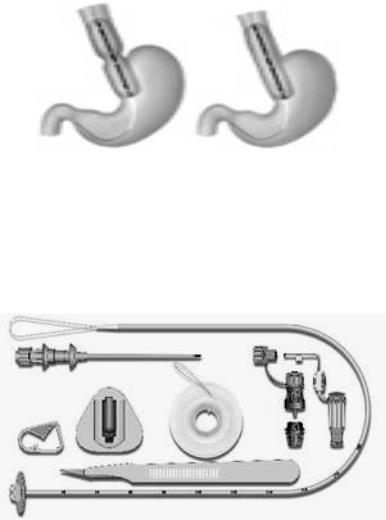
Рис. 37. Принципвыполнениябужированияпищевода
Гастростомия — это образование искусственного свища между желудкомивнешнейсредой.
Показаниякгастростомии: непроходимостьпищеводаприрубцовых сужениях в результате ожога и возможного ретроградного бужирования, при злокачественных заболеваниях, ранениях — как предварительный этап пластической операциинапищеводе.
Рис. 38. Наборинструментовдлявыполнениягастростомии
Все предложенные способы гастростомии можно разделить на 2-е группы: это трубчатые свищи и губовидные. Если гастростомический канал формируется из передней стенки желудка, выстлан серозной оболочкой желудка и грануляционной тканью, такой канал имеет форму трубчатого свища (гастростомия по Витцелю, аналогичен свищ Штамм — Кадера). Если гастростомический канал формируется путем извлечения в рану передней стенки желудка в виде конуса и подшивания его к брюшной стенке, при этом канал желудочного свища на всем протяжении выстлан слизистой оболочкой, такойсвищявляетсягубовидным(способТопровера).
Существуют пластические способы гастростомии с использованием изолированной петли тонкой или толстой кишки, выкраивания трубки из большойкривизныжелудкаидр.
Оперативный доступ: трансректальный реже параректальный слева на уровне пупка. Вскрываются послойно брюшинная полость (боковая лапаротомия).
В операционную рану выводится участок передней стенки желудка, к которой прикладывают резиновую трубку диаметра (до 1 см. и более). Резиновую трубку располагают по средней оси желудка (отступя ближе к его дну 10 см от пилорического отдела). Резиновая трубка обшивается 5-7 серозномышечными швами длинойдо5 см(методВитцеля).
105
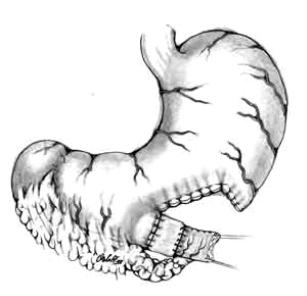
Таким образом, создают косой трубчатый канал длиной 5-7 см, затем рассекают все слои, образуется отверстие в желудке по размерам адекватное диаметру трубки. В это отверстие погружают конец резиновой трубки и завязываются над трубкой наложенные ранее серозно-серозные швы (можно кисетным швом закрепить погруженный в просвет желудка конец резиновой трубки). Дополнительно накладывают второй ряд серозно-серозных швов над расположеннойвканалетрубкой.
Рис. 39. Принципналожениягастростомы Вторым этапом (по Витце-
лю) — это гастропексия для обеспечения полной герметизации брюшной полости это 2-3-я узловыми швами подшивают париетальную брюшину вокруг трубки к серозной оболочке желудка, и концы этих нитей выводят на кожу. Далее следует прокол передней брюшной стенки по диаметру трубки и ее выведение наружу (прокол отдельно от лапаротомной раны) лучше. На гастростомическую трубку снаружи одевается «муфта» (резиновая трубка 2-3-4 см) и выведенными нитями фиксируется гастростома к муфте (в данном случае ни какие швы на кожу не накладываются). Далее следует послойное зашивание раны с фиксацией трубкивверхнемуглураны.
Желудочно-кишечные кровотечения
Кровавая рвота и дегтеобразный стул — наиболее достоверные, но не всегда первые признаки желудочно-кишечных кровотечений. Кровавая рвота может отсутствовать, если источник кровотечения находится в двенадцатиперстной кишке или нижележащих отделах кишечника. Дегтеобразный стул появиться через несколько минут и даже после 1-2 дней начавшегося кровотечения. Большое практическое значение, в частности для выбора тактики лечения, имеет определение степени тяжести кровопотери. Различают 3 класса групп по тяжести кровопотери. На основании учета таких клинических признаков, как частота пульса, уровень артериального давления, количество гемоглобина и эритроцитов. При I степени субъективные и объективные признаки выражены не резко тахикардия, некоторое снижение артериального давления, содержание гемоглобина не ниже 90 г/л, эритроцитов — до 3-5 мл, в среднем потеря объема циркулирующей крови до 500-600 мл. При кровотечении средней тяжести (II степень) отмечаются выраженные признаки острого анемического состояния: частота пульса до 110 и более в минуту, артериальное давление — около 80 мм рт. ст., заметное снижение гемоглобина (ниже 90 г/л). Уменьшение количества эритроцитов до 3 мл и др. (кровопотеря до 1 литра), при тяжелых кровопотерях (III степень тяжести) — картина геморрагического коллапсаилишокакровопотеряболее 1,5 л.
106
Принимая во внимание динамику и фазность волемических расстройств при кровопотерях, определение степени ее по количеству эритроцитов, гемоглобина, АД следует считать ориентировочным. В настоящее время для оценки степени кровопотери и фазы волемических расстройств используют определение объема циркулирующей крови, объема плазмы, глобулярного объема, качественных и количественных особенностей диспротеинемии идругихкомпонентов.
По характеру рвотных масс и стула нередко можно судить об источнике кровотечения. Массивная рвота кровью, обычно характерна для кровотечений из пищевода, кровь при этом обычно бывает темно-красной со сгустками. При обильных гастродуоденальных кровотечениях кровь в рвотных массах вид «кофейной гущи». Кровотечения из нижних отделов толстой и прямойкишок, проявляются выделением алойкрови.
Диагностика
Важную рольв распознавании источника кровотечения играют методы инструментальной диагностики: эзофагогастродуоденоскопия, ректороманоскопия и колоноскопия, а также рентгенологическое исследование. Из дополнительных методов исследования большую роль играет клиника и клинические, биохимические исследования крови. Для уточнения источника кровотеченияможнотакжеиспользоватьрадиоактивныйхром.
Неотложнаяпомощь
Догоспитальная неотложная помощь при желудочно-кишечных кровотечениях заключается в создании больному абсолютного покоя в горизонтальном положении, исключается прием пищи. Применяется холод на эпигастральную область, глотание кусочков льда, госпитализация больного. В стационаре во всех случаях желудочно-кишечного кровотечения проводят гемостаз эндоскопически и активное консервативное лечение для его остановки и стабилизации — в течение 2-4 часов. Введение гемостатических препаратов в/в и в/м (р-р этамзилата, хлористого кальция, викасола, дицинона, переливание одногруппной крови, кровезаменителей, плазмы). При продолжающемся кровотечении — экстренная операция. На высоте кровотечения резекция желудка ангиорафия, легирование сосудов. В 83-86% случаев причиной желу- дочно-кишечногокровотечения, является язважелудкаили ДПК.
При пищеводном кровотечении (из варикозно расширенных вен) — введение зонда Блэйкмора, а кишечном — снятие перистальтики (папаверин, атропин).
Зонд Сенгстейкена-Блейкмора используют для остановки кровотечения из варикозных вен пищевода. Это многоканальный зонд с двумя баллонами, желудочнымипищеводным.
A. Перед установкой зонда проверить баллоны на герметичность. В желудочный баллон ввести 300 мл воздуха, а пищеводный раздуть до 40 мм рт. ст., используя мембранный манометр. После этого оба баллона погрузить вводу.
Б. Приложить зонд к больному так, чтобы кончик желудочного баллонасовпал смечевидным отросткомгрудины. Навысотеносана зонде делают отметку. После местной анестезии носоглотки хорошо смазанный зонд ввестичерезноздрювжелудок. Зонднужноввести на15 смглубжеотметки.
107
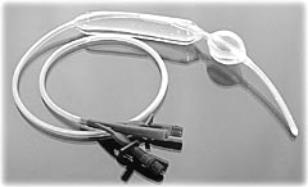
B. В желудочный баллон ввести 30-40 мл воздуха и провести рентгенографию верхнего этажа брюшной полости. Убедившись, что желудочный баллон находится в желудке, ввести в него еще 250-350 мл воздуха. Раздувание желудочного баллона в просвете пищевода опасно разрывом пищевода, что почти всегда смертельно. К наружному концу главного канала зонда подвешать груз0,5 кг.
Г. Промыть желудок. Если в используемой модели зонда Сенгстейке- на-Блейкмора нет канала для отсасывания из пищевода, в верхний отдел пищевода ввести обычный назогастральный зонд, который необходимо присоединитькотсосу, работающемувпрерывистомрежиме.
Д. Если кровотечение продолжается — раздуть пищеводный баллон до 40 ммрт. ст.
Е. Регулярноизмерятьдавлениевобоихбаллонах.
При нестабильном гемостазе или повторном кровотечении показано хирургическоелечениепосрочнымпоказаниям.
СтадииэндоскопическогогемостазапоФоррест:
•ФоррестIА- кровотечениеизартерии
•ФоррестIБ- кровотечениеизвены
•ФоррестIВ- капиллярноекровотечение
•ФоррестIIА- бурыйтромб, нестойкийгемостаз
•Форрест IIБ — остановившееся кровотечение, бурый тромб, фибрин (пограничнаястадиямеждунестойкимистойкимгемостазом)
•ФоррестIII — белый тромбнаднеязвы, стойкийгемостаз
•ФоррестIV — зажившаярубцующаясяязва.
А. Б.
Б. Рис. 40 (АиБ). Принциппроведенияэзофагогастролдуоденоскопии
Рис. 40 (АиБ). Принциппроведенияэзофагогастролдуоденоскопии
Рис. 41. Зонд Блейкмора
108
- Sprengel, «Pragmatische Geschichte der Heilkunde».
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.
- Ковнер, «Очерки истории M.».
- https://studfile.net/preview/4081721/page:112/.
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/esophageal-burn.
- https://studfile.net/preview/2074288/page:20/.
- Sprengel, «Pragmatische Geschichte der Heilkunde».
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Доклиническое изучение противоопухолевой активности производного индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. № 1. С. 129.
- Baas, «Geschichte d. Medicin».
- Sprengel, «Pragmatische Geschichte der Heilkunde».