Над статьей доктора Яковлева Д. В. работали литературный редактор Вера Васильева, научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Дата публикации 16 марта 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
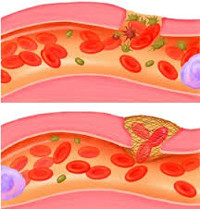
Гематома головного мозга — это грозное патологическое состояние, при котором кровь изливается из повреждённого сосуда внутрь черепной коробки. Скапливаясь во внутричерепном пространстве или в веществе головного мозга, кровь сдавливает мозг и повреждает его. Стремительно появляются и прогрессируют неврологические симптомы, столь же быстро, а иногда и молниеносно, гематома приводит к угнетению сознания, вплоть до комы. Данное состояние является тяжёлым и зачастую угрожает жизни, поэтому требует своевременной диагностики и лечения [1].
Согласно зарубежным источникам:
- ежегодно инсульт головного мозга с формированием гематомы случается у 2400 человек из 1 млн жителей западных развитых стран;
- из них более 700 человек ежегодно погибает;
- менее половины из этих 2400 человек восстанавливаются и способны полноценно обслуживать себя [11].
Причины развития гематомы головного мозга:
- Основная — артериальная гипертензия и атеросклеротическая болезнь[2]. Риск инсульта с формированием гематомы среди пациентов с артериальной гипертензией составляет 60 %;
- Пороки развития сосудов головного мозга. К ним относят аневризму (выпячивание стенок мозговых артерий) и артериовенозную мальформацию (патологическое переплетение артерий и вен).
- Опухоли головного мозга, воспалительные заболевания сосудов, нарушения свёртывающей системы крови с повышением кровоточивости.
- Препараты, повышающие кровоточивость: антикоагулянты, антиагреганты и фибринолитики. Эти медикаменты назначают пациентам со склонностью к образованию тромбов и после тяжёлых шунтирующих операций. Приём лекарств необходим, но риск развития гематомы головного мозга при этом возрастает.
- Черепно-мозговые травмы. Гематомы возникают в 55 % всех случаев черепно-мозговых травм и являются причиной 2/3 смертей при данных повреждениях [12]. Травмы мозга — одна из самых частых причин смерти в развитых странах. По статистике они находятся на третьем месте после летальных исходов от сердечно-сосудистых заболеваний и онкологии [7].
Причины развития гематом головного мозга зависят от возраста пациента:
- у детей — пороки развития сосудов головного мозга и болезни системы крови [3];
- у молодых взрослых — артериальная гипертензия, алкогольная и наркотическая интоксикации;
- у лиц среднего и пожилого возраста — артериальная гипертензия, опухоли головного мозга, артериовенозные мальформации и аневризмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гематомы головного мозга
Гематома головного мозга проявляется различными способами. Симптомы делятся на две группы:
1. Общемозговые — головная боль, головокружение, тошнота или рвота. Вызваны значительным повышением внутричерепного давления.
2. Очаговые — слабость в руке или ноге, нарушение зрения или движений глаз и др. Напрямую зависят от расположения гематомы.
Симптомы острой нетравматической гематомы:
- интенсивная головная боль, вызванная физической нагрузкой, эмоциональным перенапряжением, повышенным артериальным давлением [3];
- тошнота, рвота;
- нарушение речи;
- слабость в руке или ноге;
- асимметрия лица;
- крайне важные и тяжёлые признаки — судороги, кратковременная потеря или стойкое угнетение сознания, кома;
- пульсирующий шум в голове, нарушение координации или зрения, икота.
Патогенез гематомы головного мозга
К кровоизлиянию могут приводить травмы и различные заболевания. Однако при патологии всегда повреждается кровеносный сосуд и внутри или снаружи от вещества головного мозга скапливается кровь, для которой в норме нет места. Она сдавливает головной мозг и повреждает его отделы.
При внутримозговом кровоизлиянии гематома может формироваться в больших полушариях головного мозга и мозжечке. Расположение влияет на клиническую картину и косвенно указывает на причину кровоизлияния:
- гематомы, вызванные повышенным артериальным давлением, располагаются в глубоких отделах полушарий головного мозга вблизи таламуса или в мозжечке;
- более поверхностно локализованы гематомы, связанные с разрывом аневризм головного мозга, амилоидной ангиопатией (заболеванием мелких сосудов мозга), длительным приёмом препаратов, влияющих на свёртываемость крови, кавернозной ангиомой (сосудистой опухолью) или кровоизлиянием в опухоль;
- для артериовенозных мальформаций характерно расположение гематомы под корой головного мозга, а также прорыв крови в полость между мозговыми оболочками.
Классификация и стадии развития гематомы головного мозга
Все гематомы головного мозга подразделяются на две группы:
- нетравматические, или спонтанные;
- травматические, возникшие при травме.
По локализации во внутричерепном пространстве выделяют:
- эпидуральные гематомы — располагаются между внутренней поверхностью костей черепа и твёрдой мозговой оболочкой;
- субдуральные — локализованы между твёрдой мозговой оболочкой и веществом головного мозга;
- внутримозговые гематомы — залегают в веществе головного мозга.
По срокам давности гематомы головного мозга подразделяются на три типа:
- острые — обнаружены в течение трёх суток после возникновения;
- подострые — выявлены через 3-21 день после травмы;
- хронические — после травмы и появления гематомы прошло более 21 дня.
Врач может определить приблизительный возраст гематомы по снимкам компьютерной и магнитно-резонансной томографии (КТ и МРТ). От срока давности зависит выбор методов лечения.
По глубине расположения гематомы делятся на два вида:
- поверхностные (подкорковые);
- глубокие (в центральных отделах полушария).
Внутримозговые кровоизлияния, приводящие к гематомам, разделяют на две группы:
- первичные, вызванные артериальной гипертензией (70-90 % всех внутримозговых гематом) [9];
- вторичные, связанные с нарушениями свёртываемости крови, сосудистой патологией и кровоизлиянием в опухоль.
Существует два механизма развития кровоизлияния:
- излившаяся кровь расслаивает вещество головного мозга и формирует полость с жидкой средой и кровяными свёртками;
- кровь пропитывает вещество мозга, перемешиваясь с ним.
Осложнения гематомы головного мозга
Внутричерепная гематома как частое последствие черепно-мозговых травм вызывает ряд нарушений, связанных с работой мозга. Так как череп является замкнутой жёсткой костной структурой, он не способен растягиваться и увеличиваться в объёме. Поэтому образовавшееся внутри черепной коробки скопление крови давит на головной мозг, спинномозговую жидкость и сосуды головного мозга, вытесняя и занимая их место. Именно из-за этого состояние пациента осложняется ещё сильнее/> [4][5].
Вне зависимости от того, вызвана гематома травмой или заболеванием, проявление патологии схожее. Гематома вызывает следующие нарушения:
- Двигательные и чувствительные нарушения, например в ногах и руках. Возникают вследствие ограниченного проведения нервных импульсов.
- Гибель клеток мозга и отёк в результате сдавления сосудов головного мозга, ухудшения кровоснабжения и оттока крови.
- Смещение участков головного мозга.
- Повышение внутричерепного давления.
- Нарушение движения спинномозговой жидкости внутри черепа.
- Самое опасное последствие — вклинение ствола головного мозга в большое затылочное отверстие. Это приводит к остановке дыхания и сердечно-сосудистой деятельности.
Все вышеперечисленные процессы взаимосвязаны и влияют друг на друга. Последствия различаются в зависимости от объёма гематомы, расположения, наличия прорыва крови в желудочковую систему, нарушения циркуляции спинномозговой жидкости и других факторов. В самом худшем варианте — это смерть.
Часто после травмы головы с повреждением сосудов гематома развивается в течение трёх часов. Однако известны случаи отсроченных гематом, возникших через 72 часа. Невозможно точно указать время, когда гематома начнёт ухудшать состояние пациента, так как это зависит от её объёма. Малые гематомы, расположенные вне зон, регулирующих деятельность мышц и органов чувств, могут остаться незамеченными без проведения КТ и МРТ исследований.
Диагностика гематомы головного мозга
Как правило, пациенты или их родственники (если пациент находится в бессознательном состоянии) сперва сталкиваются не с неврологом или нейрохирургом, а с врачом скорой помощи, общей практики или терапевтом. Врач предполагает наличие внутричерепного кровоизлияния на основании состояния пациента, жалоб и сведений, полученных от него и сопровождающих лиц. В некоторых случаях определить гематому оказывается сложной задачей, и дальнейшую диагностику проводят врач-невролог или нейрохирург.
Для определения степени поражения головного мозга невролог и нейрохирург проводят оценку неврологического статуса (осмотр, проверка рефлексов). После этого подбирается тактика лечения.
Для подтверждения или опровержения гематомы, определения её расположения, сроков появления, размеров, степени сдавления головного мозга применяют методы нейровизуализации:
- Бесконтрастная компьютерная томография (КТ) — достоверный способ диагностики острых гематом головного мозга. КТ позволяет распознать гематому, её объём, воздействие на различные структуры головного мозга. На основании снимков КТ нейрохирург определяет тактику и объём оперативного вмешательства. Большинство стационаров, особенно оказывающих экстренную помощь, оснащены КТ аппаратами. Однако в хронической стадии и при пороках сосудов головного мозга без кровоизлияния КТ может не предоставить врачу нужной информации. В этих случаях применяют МРТ [8].
- Магнитно-резонансная томография (МРТ) позволяет более подробно рассмотреть мягкотканные структуры. Поэтому в случае затруднений при диагностике, несмотря на проведённое КТ исследование, врач может назначить МРТ.
- Церебральная ангиография (золотой стандарт визуализации аневризм головного мозга [10]), магнитно-резонансная ангиография (МРА) или КТ-ангиография дополняют МРТ исследования для определения патологии сосудов головного мозга. Преимущество КТ-ангиографии — возможность получить 3D-модель сосудов головного мозга и определить расположение относительно сосудистых или костных структур.
Ранее для диагностики широко применяли люмбальную пункцию. Однако этот метод имеет существенные недостатки и постепенно вытесняется вышеперечисленными, хотя в лечебных учреждениях, не оснащённых КТ и МРТ аппаратурой, применяется до сих пор.
Лечение гематомы головного мозга
Выделяют два вида лечения: консервативное и хирургическое.
Консервативное лечение
Методы консервативного (медикаментозного) лечения нормализуют жизненные функции организма:
- поддерживают артериальное давление на необходимом уровне: так, чтобы кровоснабжение головного мозга сохранялось, но объём гематомы при этом не увеличивался;
- воздействуют на свёртывающую систему крови;
- предотвращают и устраняют отёки;
- укрепляют сосудистую стенку.
Это крайне важный и ответственный этап лечения. Все мероприятия проводит врач, глубоко анализируя патогенетические процессы в организме человека. Многие методы основаны на лабораторных данных. Консервативную терапию ни в коей мере не могут контролировать или регулировать родственники либо сочувствующие лица из-за отсутствия у них этих знаний. Например снижение давления при гипотензивной терапии не должно быть резким. Его понижают до уровня, который не совпадает с показателями нормы для здорового человека. Давление поддерживают в определённых пределах: оно не должно быть слишком высоким, но и слишком низким. Это позволяет снизить риск продолжения кровоизлияния и сохранить адекватное кровенаполнение головного мозга для его защиты от вторичного повреждения из-за кислородного голодания.
Консервативные методы применяют для лечения в следующих случаях:
- гематомы небольших размеров и не оказывают значительного давления на мозг;
- гематомы не вызывают смещение структур головного мозга, грубого угнетения сознания, сопровождаются умеренными неврологическими нарушениями.
Хирургическое лечение
Хирургическое лечение заключается в механическом удалении гематомы. В результате прекращается давление гематомы на мозг.
Применяют несколько методов хирургичекого удаления внутримозговых гематом:
- Пункционный метод — выкачивание жидкой части гематомы (аспирация) через отверстие. Однако удалить всю гематому таким способом невозможно, так как обычно она на 80 % состоит из кровяных сгустков, а жидкий компонент составляет 20 % и меньше. Метод применяют только при тяжёлой форме заболевания для спасения жизни. Если после операции состояние пациента не улучшается, то используют радикальные методы удаления.
- Открытый метод — традиционный способ удаления гематомы путем создания отверстия в костной ткани черепа (трепанации), рассечения участка мозга (энцефалотомии) и аспирации отсосом как жидкой крови, так и её сгустков. Метод позволяет полностью удалить гематому. Однако сопровождается дополнительной хирургической травмой мозга, что приводит к нарастанию отёка, усилению смещения и деформации структур мозга и нередко вызывает повторное кровоизлияние.
- Эндоскопический метод — перспективная технология удаления внутримозговых гематом. Совмещает низкую травматичность пункционного метода с возможностью полного удаления гематомы. Но метод можно применять только при условии прозрачности среды в зоне операции. Например, при кровотечении проведение операции затруднено, а часто и невозможно.
- Стереотаксический метод — проводят при помощи специальных инструментов, погружённых в головной мозг через отверстие диаметром 5-10 мм. Особенность метода — перенос координат гематомы с помощью компьютерной томографии или рентгенографии. Технология уменьшила летальность глубоких гематом на 22 % в сравнении с консервативными методами лечения. Однако в 10-16 % случаев возможны повторные кровоизлияния в первые несколько суток после операции.
- Нейронавигационный метод — применяют нейронавигационные системы: ОртiсаI Тracking System «Radionics Inc» Compass Cygnus PFS System, «Compass» Vectorvision ВrаinLАВ. Метод с высокой точностью определяет расположение гематомы. Технология особенно эффективна при очагах в функционально значимых зонах мозга. Её широкое применение пока невозможно из-за высокой стоимости оборудования и ограниченного опыта операций у врачей [13].
Тактика оперативного вмешательства, его объём, меры для устранения сдавления головного мозга, сроки проведения операции и многое другое зависят от конкретной ситуации. Решение принимает врач-нейрохирург на основании состояния пациента, лабораторных данных и КТ/МРТ снимков.
Прогноз. Профилактика
Гематома головного мозга — это результат патологических изменений в организме, которые формируются постепенно под влияние различных причин. Поэтому прогноз в каждом конкретном случае будет различаться/> [3].
Исход во многом зависит от объёма и расположения гематомы. Быстрое ухудшение состояния с угнетением сознания является негативным признаком. Согласно зарубежным источникам, гематомы головного мозга в 55 % случаев приводят к значительному ухудшению состояния пациента и смерти [6]. Поэтому очень важно незамедлительно доставить пациента в специализированный стационар и оказать медицинскую помощь.
После выздоровления могут остаться последствия повреждения мозговой ткани: слабость в руке или ноге, когнитивные расстройства (нарушение мышления, памяти, снижение критики к своему состоянию и поведению).
Профилактика заболевания заключается в здоровом образе жизни в любом возрасте и внимательном отношении к своему состоянию в случае уже имеющихся болезней. Нередко пациенты с артериальной гипертензией не посещают кардиолога и терапевта, не контролируют уровень давления и показатели крови. Пациенты с сахарным диабетом зачастую игнорируют рекомендации эндокринолога, способствуя ухудшению своего состояния. Конечно, длительный приём препаратов и соблюдение диеты могут быть психологическим испытанием для человека, но это важный шаг к сохранению своего здоровья.
КОНТУЗИЯ ГОЛОВНОГО МОЗГА
КОНТУЗИЯ ГОЛОВНОГО МОЗГА (contusio cerebri; лат. contusio ушиб; син. ушиб головного мозга) — травма головного мозга, сопровождающаяся развитием очагов деструкции мозговой ткани с соответствующей клинической картиной.
Различают три группы контузионных очагов в головном мозге: 1) в полушариях большого мозга или мозжечке; 2) в стволе мозга; 3) сочетание контузионных очагов в полушариях большого мозга или в мозжечке и в стволе мозга. Очаг ушиба или размозжения мозга в области приложения силы или от противоудара является постоянным компонентом тяжелой черепно-мозговой травмы. Но и при более легкой травме нередко возникают ушибы мозга, которые иногда клинически отчетливо не проявляются.
Патогенез
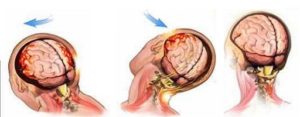
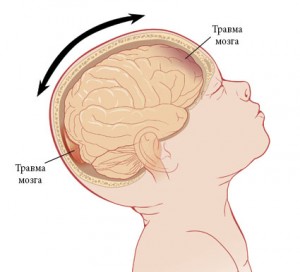
В патогенезе черепно-мозговой травмы, сопровождающейся контузией мозга, особое значение придается следующим факторам механического характера: а) положению головы при травмах — при ударе по фиксированной (неподвижной) голове череп в основном остается в покое, при воздействии силы на свободно подвижную голову тело человека, а вместе с ним и голова получают ускорение, и тогда возникает травма ускорения (или замедления); б) временным изменениям конфигурации черепа по типу общей или локальной его деформации с возникновением в ряде случаев перелома черепа; в) смещению мозга в полости черепа (по отношению к внутренним стенкам полости и внутричерепным фиброзным перегородкам): линейному и ротационному, изменению скорости в линейном направлении, линейному ускорению и замедлению; г) зависимости между физическими параметрами воздействующей на череп и мозг силы, местом ее приложения и направления, с одной стороны, и характером и локализацией контузионных очагов и тяжестью клин, картины — с другой.
Экспериментально установлено, что в момент удара в полости черепа на ударном полюсе возникает положительное давление и одновременно на противоположном полюсе — отрицательное.
Среди разных теорий развития противоударных повреждений наибольшее признание получила теория градиента давления, разработанная Гроссом (A. G. Gross, 1958). Согласно этой теории, в момент ушиба при возникновении сил ускорения (или замедления) в полости черепа возникает давление, действующее в течение долей секунды, при этом давление между местом удара и противоположным полюсом распределяется по принципу градиента давления с возникновением повышенного давления в области приложения силы и отрицательного — на противоположном полюсе (область вакуума). В области отрицательного давления в веществе мозга образуются полости, спадающиеся после прекращения действия ускоряющей силы (противоударная кавитация), с кровоизлияниями и разрывами мозговой ткани и формированием ушиба по механизму противоудара.
Исследования А. П. Громова с соавт. (1972) подчеркивают важное значение особенностей деформации костей основания черепа при возникновении ушибов в переднебазальных отделах мозга. Было установлено, что при травме лобной и затылочной областей головы деформационные искривления концентрируются в передних отделах костей основания черепа (крыши орбиты и больших крыльев основной кости) и, естественно, что при этом повреждения мозга будут локализоваться в основном в базальных отделах лобных долей, полюсных и базальных отделах височных долей, прилегающих к этим областям черепа. Преимущественной локализации ушибов в этих отделах при различных движениях мозга способствуют неровности кости в передней черепной ямке, острый край малого крыла основной кости и уступообразный спуск передней черепной ямки в среднюю. Т. о., только сочетанный учет процессов, возникающих как в мозговой ткани, так и костях черепа при экспериментальной черепномозговой травме, дает возможность до нек-рой степени уяснить существующие закономерности расположения ушибов мозга при травме черепа.
Ушибы и размозжения мозга при открытой черепно-мозговой травме в области приложения силы являются следствием непосредственного воздействия травматического агента, внедрения костных или металлических осколков в мозговую ткань.
Патологическая анатомия
Контузионные очаги при закрытой черепно-мозговой травме чаще всего выявляются на поверхности мозга. Они имеют вид желтых пятен или ограниченных участков геморрагического размягчения мозговой ткани, покрытых неповрежденной мягкой мозговой оболочкой, под к-рой субпиальные кровоизлияния чаще всего не распространяются далеко за пределы контузионного очага. Нередко контузионные очаги имеют клиновидную форму: их верхушка уходит в глубь мозга на 1 — 2 см. Микроскопически они состоят из поврежденных нервных клеток и геморрагий с перифокальной зоной отека. Очаги кровоизлияний могут быть следствием как разрыва сосудистых стенок, так и кровоизлияний путем диапедеза. Размозжение мозговой ткани является наиболее сильной степенью ее повреждения и характеризуется грубым разрушением ткани с разрывом мягких мозговых оболочек, выходом мозгового детрита на поверхность, разрывом сосудов и излиянием крови в подпаутинное пространство. Обычно размозжение мозга локализуется в области ушиба головы, особенно часто при наличии вдавленных переломов и разрывов твердой мозговой оболочки.
Наиболее характерной локализацией ушиба по типу противоудара (contre coup) являются базальные и полюсные отделы лобных и височных долей мозга. Ушибы коры мозга возникают в области противоудара значительно чаще, чем в месте самого удара. Противоударные повреждения особенно выражены при ударе сзади, редко бывают при ударе спереди, а при ударах справа и слева противоударные повреждения обширнее, чем в месте приложения силы.
Контузионные очаги в стволе мозга, располагающиеся как на наружной его поверхности, так и у желудочка, часто являются основной причиной смертельного исхода травм. Они наблюдаются при приложении травмирующей силы к разным отделам свода черепа. По отношению к точке приложения этой силы контузионные очаги в стволе являются противоударными и возникают в результате удара ствола о внутреннюю поверхность основания черепа, костный край большого затылочного отверстия и край мозжечкового намета в момент смещения и деформации мозга. Наружные повреждения ствола мозга, как правило, имеют малые размеры и в ряде случаев выявляются только при исследовании серии срезов.
Некоторые очаги размягчения мозга формируются наподобие геморрагических инфарктов (см.) в области, где после нарушения кровообращения развился ишемический некроз с последующим пропитыванием кровью через стенки сосудов в связи с их повышенной проницаемостью.
Исходом К. г. м. при закрытой черепно-мозговой травме является образование глиального мозгового рубца или оболочечно-мозгового сращения.
Клиническая картина
В сложной клин, картине, где тесно переплетаются симптомы и синдромы, зависящие от сотрясения, ушиба и сдавления мозга, представляется возможным выделить локальные симптомы ушиба или сдавления головного мозга (см.), что имеет большое практическое значение. Симптомы сотрясения головного мозга (см.) обычно имеют тенденцию к быстрому исчезновению, тогда как симптомы К. г. м. остаются стационарными или имеют тенденцию к прогрессированию со 2-3-го дня после травмы, а регресс их намечается не ранее, чем со 2-й нед. после травмы. Симптоматика К. г. м. и ее динамика определяется характером основного очага поражения и перифокальных явлений, зависящих от нарушения крово- и ликворообращения. При расположении центрального участка контузионного очага в функционально значимых отделах мозга обычно остаются стойкие явления выпадения. Для перифокальных изменений характерно более позднее развитие и нарастание симптомов, непродолжительный и совершенный регресс в стадии выздоровления.
При повреждении лобных долей на первый план выступает психопатол. симптоматика при скудности чисто неврол, симптомов. Иногда вялость и аспонтанность на фоне других психопатол, проявлений доминируют во всей клин, картине первых периодов заболевания. Наблюдаются немотивированные переходы от благодушия и эйфории к приступам ярости, злобы и недовольства. В тяжелых случаях проявляется стойкий акинетически-амнестический синдром. При поражении премоторной области выявляются нарушения моторики с потерей способности к тонким дифференцированным движениям. Грубо выраженный пирамидный гемипарез или гемиплегия проявляются лишь при массивных повреждениях лобно-теменной области. Фокальные эпилептические припадки, особенно джексоновского типа, в остром периоде при ушибе мозга в результате закрытой травмы черепа встречаются относительно редко и почти всегда свидетельствуют о наличии локальной гематомы, подлежащей удалению. В позднем периоде после травмы эти припадки встречаются часто. При массивных повреждениях височной доли почти всегда наблюдается диэнцефальная симптоматика. Эти повреждения нередко проявляются бурным двигательным возбуждением на фоне общего тяжелого состояния, по выходе из к-рого выявляются более очерченные височные симптомы. При тяжелых поражениях теменно-височной области левого полушария выявляются афазические, агностические и апраксические расстройства (см. Агнозия, Апраксия, Афазия). При поражении коры височной и нижне-теменной долей могут наблюдаться нарушения узнавания, понимания речи и письма, ориентировки в пространстве и в собственном теле, психосенсорные оптические, вестибулярные, слуховые, обонятельно-вкусовые и висцеральные расстройства с дереализацией (см.) и деперсонализацией (см.). Ушибы базальных отделов мозга (гипоталамо-гипофизарной области и ствола) клинически проявляются длительной потерей сознания и тяжелым нейровегетативным синдромом, основными компонентами к-рого являются расстройства дыхания, сердечно-сосудистой деятельности, терморегуляции, а также обменные, гуморальные и эндокринные нарушения.
Лечение
В острой стадии заболевания особое внимание уделяется лечению нарушений дыхания, гемодинамики и метаболизма, которые могут быть следствием ушибов стволовых отделов мозга. При вдавленных переломах черепа показано оперативное вмешательство с удалением отломков кости. Очаг ушиба или размозжения мозга является фактором, усиливающим отек мозга (см. Отек и набухание головного мозга), по поводу чего иногда производили декомпрессивную трепанацию; с целью предотвращения прогрессирования отека мозга и дислокации ствола (особенно грыжевого выпячивания и вклинения гиппокамповой извилины) устанавливают показания к ранней операции удаления (в период первых 2 сут. после травмы) некротических участков мозга (особенно в области нижней поверхности височной и лобной долей). Операция заключается в удалении контузионного очага путем отсасывания нежизнеспособных тканей, отмывания их струей жидкости. При необходимости выполняют также декомпрессию и при показаниях тенториотомию с целью ликвидации тенториального ущемления (см. Тенториальный синдром).
В более поздних стадиях заболевания при парезах или параличах конечностей показаны физиотерапия и леч. гимнастика, при афазических расстройствах — восстановительное лечение под наблюдением логопеда. Консервативное лечение при фокальном эпилептическом синдроме как следствии ушиба мозга и обо л очечно-мозговых сращений слагается из противосудорожной терапии, назначения дегидратирующих средств для уменьшения отека и набухания мозга и общеукрепляющего лечения. Иногда эффективно введение воздуха в субарахноидальное пространство с целью разъединения рыхлых оболочечно-мозговых сращений. При отсутствии эффекта от консервативных методов лечения эпилептического синдрома показано иссечение эпилептогенного очага с разъединением сращений между мозгом и твердой мозговой оболочкой. При выраженных стойких симптомах выпадения функции нервной системы показано использование сохранившейся трудоспособности для обучения новым профессиям.
Прогноз обычно серьезный и зависит от тяжести и локализации повреждения мозга.
См. также Черепно-мозговая травма.
Библиография: Иргер И. М. Нейрохирургия, М., 1971; Моделирование повреждений головы, грудной клетки и позвоночника, под ред. А. П. Громова, М., 1972; Нервные и психические заболевания военного времени, под ред. А. С. Шмарьяна, с. 49, М., 1948: Руководство по нейротравматологии, под ред. А. И. Арутюнова, ч. 1, с. 1, М., 1978; С и н г у р Н. А. Ушибы мозга, М., 1970, библиогр.; Смирнов Л. И. Патологическая анатомия и патогенез травматических заболеваний нервной системы, ч. 1-2, М., 1947 -1949; Тяжелая закрытая травма черепа и головного мозга, под ред. В. М. Угрюмова, Л., 1974, библиогр.; Gross A. G. A new theory on the dynamics of brain concussion and brain injury, J. Neurosurg., v. 15, p. 548, 1958, bibliogr.; G u r d j i a n E. S. a. Webster J. E. injuries, Boston-L., 1958; R o w b o t h a n G. F. Acute injuries of the , Edinburgh-L., 1964.
М. М. Иргер.
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение II // Российский биотерапевтический журнал. 2015. № 3. С. 41-47.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение II // Российский биотерапевтический журнал. 2015. № 3. С. 41-47.
- https://ProBolezny.ru/gematoma-golovnogo-mozga/.
- https://xn--90aw5c.xn--c1avg/index.php/%D0%9A%D0%9E%D0%9D%D0%A2%D0%A3%D0%97%D0%98%D0%AF_%D0%93%D0%9E%D0%9B%D0%9E%D0%92%D0%9D%D0%9E%D0%93%D0%9E_%D0%9C%D0%9E%D0%97%D0%93%D0%90.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение I // Российский биотерапевтический журнал. 2015. № 2. С. 71-77.
- Скориченко, «Доисторическая M.» (СПб., 1996); его же, «Гигиена в доисторические времена» (СПб., 1996).
- Скориченко, «Доисторическая M.» (СПб., 1996); его же, «Гигиена в доисторические времена» (СПб., 1996).
- ОФС.1.2.1.2.0003.15 Тонкослойная хроматография // Государственная фармакопея, XIII изд.