Некрозом тканей называют не сразу заметное патологическое состояние, при котором в организм человека попадают болезнетворные (патогенные) микроорганизмы, грибки и вирусы. Они имеет пагубное заражающее действие, из-за которого отмирают клетки и клеточные элементы в мягких тканях. Данный болезненный необратимый процесс часто считают критическим и требующим полноценного лечения с помещением больного в палату. Перед лечением некроза тканей пациента обследуют и выявляют заболевание с причиной его развития.
Если вовремя не остановить развитие некроза, то он проходит три стадии: преднекроза, гибели и деструктивного изменения.
Различают несколько главных форм некроза — коагуляционный (сухой) и колликвационный (влажный).
Для первой характерно свертывание и изменение белка. Он развивается в тканях с умеренным количеством жидкости. Кожа в месте коагуляционного некроза будет иметь серо-желтый оттенок и заметную черту патологического процесса. В том месте, где отторгается омертвевшая ткань, образуется язва, которая переходит в гнойник. После того, как гнойный нарыв прорвет, формируется свищ (фистула). При этом у пациента поднимается температура тела и пораженный участок тела отказывается правильно функционировать.
Влажный некроз характеризуется быстрым набуханием мягких тканей, их расплавлением (разжижением) в месте омертвения, дряблостью тканей с большим количеством жидкости, появлением гнилого субстрата, запахом гнилого мяса и разными осложнениями. Зачастую форма развивается в тканях, которые богаты жидкостью с активными кислыми гидролазами.
Также существует секвестр, который медспециалисты рассматривают как отдельную отдельную форму некроза костной ткани. Чаще всего он появляется при прогрессирующем остеомиелите (воспаление, гнойно-некротический процесс в кости и костном мозге). При нем часть омертвевшей ткани находится среди живых тканей внутри организма. Поддерживаемое гнойное воспаление возможно выдавить наружу с током гноя или хирургическим путем. После прорыва появляется патологический канал (фистула) с гнойными выделениями.
Бывают некрозы тканей кожи, костной ткани и внутренних органов.
Некроз тканей наружного кожного покрова начинается с онемения поврежденных участков, покалывания, покраснения кожи, потери чувствительности, отечности, замерзания конечностей, судорогов, общей слабости, повышенной температурой тела, а заканчивается процессом гниения, медленным разложением, запахом и полным отмиранием тканей. Участки, которые отмирают, поначалу имеют бледный, блестящий цвет, но после прогрессирования патологии превращаются в сине-фиолетовый и черный. В результате возникают трофические язвы.
Некроз костных тканей малозаметный и начинается с плохого кровоснабжения под кожей и мышцами, потери плотности в кости, боли, проблем с подвижностью, опухлостью расположенных вблизи суставов. Дальше наступает омертвение тканей.
Некроз внутренних органов (сердца, селезенки, печени, мозга и почек) также почти незаметен и проявляется лишь такими симптомами, как: ухудшением состояния, беспрерывной повышенной температурой, трудным дыханием, учащением сердечного ритма, артериальной гипертензией, стулом, расстройством пищеварения, потерей аппетита и одышкой. Во время некроза начинаются проблемы с функционированием органа, а после — его омертвение. Помочь может только пересадка органа.
Также различают такие виды некроза:
- Инфаркт — внезапное прекращение циркуляции крови по организму определенного участка внутреннего органа (некроз миокарда при инфаркте сердца и другие примеры).
- Гангрена — состояние, развивающееся после некроза, характеризуется омертвением кожи, мышечной ткани и слизистых оболочек. Развивается из-за неправильной обработки раны, ее инфицирования.
- Пролежни возникают у пациентов, которые находятся в постоянном лежачем состоянии и не имеют должного ухода.
- Аваскулярны (асептический) — некроз головки бедренной кости после травм опорно-двигательного аппарата или закупорки тромбом мелких артерий. Симптомы: сильная боль в пораженном месте, невозможность самостоятельного передвижения.
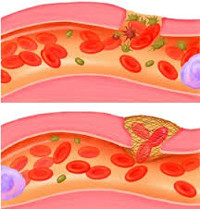
- Фибриноидный появляется в стенках кровеносных сосудов из-за атеросклероза. Характеризуется пропитыванием патологически измененных тканей фибрином (высокомолекулярным, неглобулярным белком из растворенного в плазме крови бесцветного белка).
Причины
Причиной некроза могут быть различные патологические состояния организма: кахексия, охлаждение, анемия и больная сердечно-сосудистая система.
Причины омертвение тканей классифицируется за такими типами:
- аллергическая — отмирание клеток из-за возникновения патологических иммунных комплексов из-за некоторых лекарств и контактов с раздражителями;
- травматическая — омертвение клеток после воздействия внешних химических или физических реакций на организм (обморожение, ожоги, порезы, открытые раны, глубокие ранения, переломы, ушибы, поражения от электрического тока, ионизирующее излучение);
- трофоневротическая — омертвение клеток после повреждения центральной или периферической нервной системы, артерий, вен и капилляров;
- токсическая (токсигенная) — заболевания с инфекцией из-за контакта с химическими соединениями (хлоридом ртути, кислотами, щелочами, этиловым спиртом, солями тяжелых металлов и некоторыми лекарственными препаратами), отравления ядами биологического происхождения, которые вызывают некроз (дифтерийная палочка, вирус ветряной оспы, токсоплазмы, стрептококки, стафилококки, клостридии);
- ишемическая — ишемическое отмирание, инфаркт, сосудистый некроз тканей в области сердца и дыхательных путей. Так, нарушение кровотока в венах и артериях приводит к гипоксии. Из-за кислородного голодания ухудшается метаболизм и начинается отмирание клеток.
Диагностика
С помощью аппаратов магнитно-резонансной и компьютерной томографии можно вовремя и точно определить изменения в структуре ткани на начальных стадиях. Также можно сдать кровь и сделать рентген, которые помогут выявить некроз тканей, но только на второй или третьей стадии.
Во время каких болезней проявляется
Некроз мягких тканей проявляется при брюшном и сыпном тифе, травмах, сифилисе, туберкулезе, газовой гангрене, остром панкреатите, инфаркте миокарда, сепсисе, лепре, лимфогранулематозе, холере, болезни Рейно, атеросклерозе, тромбозе, облитерирующем эндартериите, инфаркте, язве и других болезнях.
К какому врачу обратиться
Для эффективного лечения и обследования необходимо обращаться за помощью к дерматологам и хирургам. При некрозе зубов, челюсти или десен к стоматологу, а потом к другим медицинским специалистам.
Профилактика
Обнаружив первые признаки отмирания клеток, необходимо сразу же обратиться к врачу, за его назначениями начать медикаментозную терапию, которая приостановит воспалительные процессы и омертвение органических структур. Лечение должно проходить в условиях стационара клиники. Успешность терапии часто зависит от этапа, когда выявили патологию.
В случае, если некроз диагностировали на поздних этапах его развития, принимаются радикальные меры. Все отмершие участки необходимо удалять хирургическим путем, захватывая часть окружающих здоровых тканей. Иногда делают ампутацию частей тела. При заражении крови, повреждениях мозга, сердца, печени, когда не удается пересадить орган, пациент может умереть.
Хирургия для медсестер (омертвления)
Пролежни
Пролежень (decubitus) — дистрофические или язвенно-некротические изменения мягких тканей, развивающиеся вследствие трофических расстройств и нарушения кровообращения. Возникают у лежащих долгое время, ослабленных больных на местах, подвергающихся систематическому давлению.
Наиболее часто пролежни локализуются в области крестца, лопаток, затылка, больших вертелах, бедренных костях, на пятках.
Образование пролежней происходит незаметно, сначала наблюдается бледность тканей, затем на коже появляется покраснение с последующим переходом в цианоз. Развивается отечность с отслойкой эпидермиса. На коже появляется множество пузырьков с геморрагической жидкостью. Происходит нарушение питания клеток кожи, они гибнут, развивается некроз ткани с отторжением и образованием глубоких гнойных ран, в центре которых определяется прилежащая кость. Очень часто процесс идет не сверху вниз, а наоборот — снизу вверх.
Лечение
- Многократное поворачивание пациента на абсолютно ровной жестковатой поверхности с использованием специального противопролежневого матраса.
- Ежедневная обработка кожных покровов крестца, копчика, лопаток, области пяточных бугров, наружного затылочного выступа, области лодыжек, мыщелков большого и малого вертелов камфорным спиртом.
- Гиперемированные участки обрабатывают 5%-ной диоксидиновой мазью, поливинилпирролидонйодом, поливидоном-йодом, раствором моксофлоксацина.
- Обработка раны протеолитическими ферментами (ируксол, трипсин), использование гипертонических растворов (10% раствор натрия хлорида, мази на гидрофильной основе).
- После отторжения некротических масс и очищения раны назначают препараты, улучшающие регенераторные процессы — повязки с солкосериловой, 10%-ной метилурациловой, синтомициновой и эритромициновой мазями.
- После общеукрепляющей терапии показана пластика раны.
- Применение лечебной физкультуры, УВЧ, ультрафиолетовое облучение, лампы соллюкс.
Язвы
Язва (ulkus) — дефект кожных покровов, слизистой оболочки и глубжележащих тканей, развивающийся в результате их некроза, когда процессы регенерации отсутствуют или выражены слабо.
Язвы могут развиваться в результате следующих причин:
- Варикозное расширение вен; нарушение лимфооттока (обширный отек, слоновость).
- Преимущественное поражение крупных артериальных стволов, например — облитерирующий эндартериит и атеросклероз, тромбоз, эмболия, или перевязка магистральных артерий; а также поражения мелких капилляров — диабетические, гипертензивные.
- Врожденные и посттравматические артериовенозные фистулы.
- Посттравматические незаживающие раны.
- Инфекционное, микотическое и паразитарное поражение.
- Внутренние заболевания организма, анемии, заболевания печени, селезенки, портальная гипертензия, авитаминозы, алиментарная дистрофия.
- При повреждениях и заболеваниях спинного и головного мозга; перерыв периферического нервного ствола или ушиб; вследствие постоянного раздражения периферического нервного ствола.
- При доброкачественных, первичных злокачественных новообразованиях, и на почве олеогранулем (хронические язвы).
Язва — некротический очаг с распадом клеток, микробами, и гнойно-некротическим отделяемым. Она окружена грануляционными поясами, постепенно переходящими в слой плотной соединительной ткани. Вокруг язвы имеется неспецифическое воспаление. Язва может быть круглой, овальной или неправильной формы.
Для постановки диагноза большое значение имеют локализация, вид, форма, особенности краев и дна язвы.
Края язвы могут быть ровные и неровные, обрубленные и подрытые, мягкие, плотные и омозоленные, по цвету — бледные, красные, цианотичные. Дно язвы бывает углубленным или приподнятым, может быть покрыто грануляциями или некротическими участками.
Язвы с вялой грануляцией, окаймленные соединительной тканью, называют каллезными. Чаще встречаются поверхностные варикозные, посттравматические, рубцовые и послеожоговые, а также язвы желудочно-кишечного тракта. Язвы могут иметь размеры от точечных до 30 и более сантиметров диаметре.
К образованию язв при варикозной болезни нижних конечностей и трофическим расстройствам приводит несостоятельность вен. Нарушение микроциркуляции, флебогипертензия, воспалительный процесс, тромбоз мелких сосудов резко нарушают питание и оксигенацию тканей, что ведет к образованию варикозных язв. Язвы быстро увеличиваются, очень болезненны, с обильными гнойными выделениями. Дно язвы может достигать апоневроз. Вокруг язвы располагается широкая зона индурации и гиперпигментации кожи. Язвы часто длятся годами, замещаются грубым рубцом с истонченной кожей над ним. Хроническая язва может злокачественно перерождаться. Причинами рецидивов варикозных язв являются тяжелая работа, переутомление, травма или продолжительная ходьба.
К образованию язв может привести тромбоз или тромбофлебит глубоких вен нижних конечностей и таза. Рубцы, образующиеся после консервативного лечения глубоких ран и ожогов, часто изъязвляются. В этом отношении типичны рубцы подколенной ямки. Эти язвы то заживают, то открываются вновь. Они могут осложняться кровотечением, малигнизироваться.
Для диагностики производятся бактериологические и патогистологические исследования.
Лечение
Лечение проводится комплексное, включающее устранение основного заболевания или этиологического фактора.
Применяют консервативные и оперативные методы лечения. Лечение должно быть местным и общим.
Общее лечение:
1. Переливание компонентов крови.
2. Витаминотерапия.
3. Ультрафиолетовое, лазерное облучение крови.
Местное лечение:
1. Создание благоприятных условий для оттока раневого содержимого и очищения язвы в стадии гидратации — используются гипертонические растворы и мази на водорастворимой основе.
2. Строгое соблюдение правил асептики и антисептики при перевязках.
3. Возвышенное положение и иммобилизация пораженной конечности для создания лучшего оттока крови и лимфы и ограничение активных движений.
В стадии дегидратации назначают индифферентные или биостимулирующие мази.
5. Оперативное лечение поверхностных язв — удаление патологически измененных грануляций и рубцовой ткани. Для закрытия образовавшегося дефекта используют кожную пластику. При варикозных язвах производят флебэктомию с перевязкой вен.
Свищи
Свищ (fistula) — патологический канал, выстланный грануляциями или эпителием, открывающийся на поверхности тела и соединяющий полые органы, полости, глубоколежащие ткани с внешней средой или полые органы между собой. При чинами развития свищей могут быть воспалительные процессы, травмы, опухоли, пороки развития, инородные тела.
Характер отделяемого свища различный: секрет органа, слизь, гной, продукты распада тканей, содержимое полого органа — кишечника, моча или желчь.
Классификация
I. По происхождению свищи могут быть врожденные и приобретенные. Врожденные свищи образуются в связи с пороками развития, чаще — срединные и боковые свищи шеи и свищи пупка.
Приобретенные свищи делятся на:
1. Вызванные патологическим процессом.
2. Созданные оперативным путем — искусственные свищи (мочевого пузыря, кишки, желудка).
II. По отношению к внешней среде выделяют:
1. Наружные свищи полых органов, полостей, тканей (кишечный, дуоденальный, бронхоторакальный, параректальный).
2. Наружные свищи мягких тканей и костей, соединяющие очаг инфекции с внешней средой.
3. Внутренние свищи между двумя полыми органами и патологическим очагом (желудочно-кишечный, маточно-пузырный и др.).
III. Свищи выделяют по строению:
1. Гранулирующие — стенки которых покрыты грануляциями.
2. Эпителизированные — со стенками свищевого канала, покрытыми эпителием.
3. Губовидные, при которых эпителий слизистой полого органа непосредственно переходит на кожные покровы. Имеется отверстие полого органа во внешнюю среду без свищевого канала.
IV. По характеру отделяемого выделяют свищи — гнойные, слизистые, мочевые, слюнные, каловые, ликворные и др.
Клиническая картина характеризуется значительными нарушениями общего состояния.
При гнойных свищах отмечается интоксикация, усиливающаяся при затруднении оттока. Нарушения общего состояния больного могут развиться и при вторичном инфицировании через свищ, что возможно не только при гранулирующих, но и при врожденных, эпителизирующихся свищах.
При свищах желудка и тонкой кишки в связи с потерей пищеварительных соков могут наступить резкое нарушение водно-электролитного и белкового обмена и смерть больного.
При свищах полых органов, сопровождающихся затеканием в орган секрета, не свойственного ему (пищи в бронх, кишечного содержимого в мочевой пузырь), нарушается функция органов.
Эпителизирующиеся и губовидные свищи самопроизвольно не заживают, гранулирующие же свищи могут заживать самостоятельно, если организм справляется с микрофлорой, а секвестры или инородные тела выделились из очага.
Свищи полого органа могут самостоятельного закрываться при уменьшении выделения через него содержимого этого органа (кишечное содержимое, желчь, моча).
При наружном свище диагноз ставится при характерных жалобах, анамнезе, виде раны и количестве отделяемого.
Диагностика внутренних свищей трудна и чаще всего является находкой при обследовании больного. Для определения направления свищевого хода, его длины, количества и характера ответвлений, связи с патологическим очагом применяют зондирование, рентгенографию — фистулографию с введением в свищ контрастного вещества (уротраст, верографин).
Введение метиленового синего в плевральную полость при подозрении на бронхоплевральный свищ позволяет установить окрашивание мокроты, то же при свищах прямой кишки.
Лечение:
- Уход за каналом свища и окружающей кожей, применение дренажа или специальных приемников. Кожа вокруг тщательно очищается, смазывается цинковой мазью, вазелином или пастой Лассара.
- Ликвидация очага воспаления при гранулирующих свищах. Применяются физиопроцедуры, прижигания грануляций, оперативное вмешательство.
- Ликвидация очага, удаление эпителиального покрова свищевого хода эпителиальных свищей, нередко с частичной резекцией этих органов.
- Радикальная операция при губовидных свищах — мобилизация и зашивание стенки полого органа с ликвидацией свищевого канала. Искусственные свищи накладывают с лечебной целью для восстановления функции органа, уменьшения страдания больного, обеспечения питания или отведения содержимого либо секрета органа.
- Они бывают временными или постоянными. Временные (гранулирующие) свищи накладывают в расчете на самостоятельное заживление, постоянные (губовидные) — на продолжительный срок. Операция, в результате которой полость того или иного органа стала сообщаться через наружные покровы с внешней средой, называется «стомия». К названию органа добавляется слово «стомия» (греч. stoma — отверстие): гастростомия, холецистостомия. Наложенные искусственно межорганные соустья называют анастомозами. Например, межорганные анастомозы: гастроэнтероанастомоз, энтероанастомоз.
Ушиб мягких тканей причины, симптомы, методы лечения и профилактики

Дата публикации: 21.03.2019
Дата проверки статьи: 02.12.2019
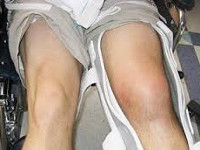
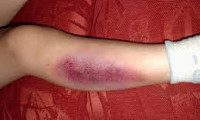
Ушиб — закрытое, механическое повреждение мягких тканей лёгкой степени. Определяется у людей любого возраста и пола. Чаще возникает при падении или ударах о твердые предметы. У детей первых лет жизни преобладают бытовые, игровые травмы, ушиб мягких тканей лица и шеи. В более старшем возрасте основным видом травматизма являются транспортные, спортивные, уличные травмы.
Ушиб становится не только эстетическим дефектом, но и доставляет боль, может осложниться некрозом тканей, гемартрозом, нарушением кровообращения. Последствия травмы, даже самой несерьезной, трудно предугадать, поэтому пациенты, получившие ушиб, должны сразу обращаться за помощью к травматологу.
В большей части случаев ушиб мягких тканей возникает вследствие падения с небольшой высоты, удара тупым предметом. Чаще определяется у детей, что связано с их высокой физической активностью. Взрослые обычно травмируются в зимний период при падении на улице, летом — во время работы на даче.
Причиной травматического повреждения мягких тканей могут стать такие обстоятельства, как:
- неумелое управление велосипедом;
- дорожно-транспортные происшествия;
- падение тяжёлых предметов на руку, ногу;
- занятия травмоопасными видами спорта;
- несоблюдение правил безопасности на производстве;
- природные и промышленные катастрофы;
- криминальный инцидент.
При ушибе повреждаются поверхностно расположенные ткани: кожа, подкожная жировая клетчатка, мышцы, без существенного нарушения органов и структур. Возможно повреждение спины, головы, шеи, грудной клетки, живота, бёдер, верхних и нижних конечностей, пальцев, лица, шеи, плеч. Чаще страдает коленный, голеностопный суставы, пальцы рук и ног.
Заподозрить ушиб мягких тканей можно по следующим признакам:
- болезненность, которая усиливается при ощупывании, надавливании;
- повышение температуры на месте травмы;
- сглаживание контуров сустава;
- образование гематомы. Синяки бывают небольшие или обширные, располагаются под кожей, в наружных слизистых оболочках или в глубине мышц. Цвет варьируется от ярко-красного до фиолетового, чаще всего они неоднородные — внутри красные, края темные;
- плотная, ограниченная или разлитая припухлость, отечность над местом повреждения;
- движения сохранены, но ограничены.
Диагностика
Для определения дальнейшей тактики лечения необходимо участие травматолога или ортопеда. В первую очередь врач проводит внешний осмотр, определяет место и тяжесть ушиба. Из разговора с пациентом уточняет события при которых произошла травма, изучает медицинскую карточку.
Чтобы исключить более тяжёлые повреждения, как растяжение связок, перелом, вывих, назначает рентгенографию, компьютерную томографию или магнитно-резонансную томографию.
Лечение
Лечение ушибов мягких тканей обычно консервативное. Всем пациентам рекомендуют покой поврежденной части тела, при ушибе колена советуют ограничить двигательную активность. Если на месте повреждения имеются царапины, ссадины, раны их обрабатывают йодом или зелёнкой.
В качестве первой помощи к месту повреждения прикладывают холод. Он не только обезболивает, но и уменьшает отёк, останавливает образование гематом. Далее накладывают тугую, давящую повязку. Под давлением повязки сужается просвет кровеносных сосудов, что позволяет остановить кровотечение из поврежденных сосудов, предотвратить возникновение обширной гематомы, отёка. При тяжёлых и ушибах средней тяжести используют гипсовую лангету.
В тех случаях, когда гематома мягких тканей уже образовалась, назначают рассасывающие местные препараты, компрессы и примочки с разогревающими мазями. При болях принимают ненаркотические анальгетики в таблетках, местно втирают нестероидные противовоспалительные мази, крема, гели. На третьи сутки после ушиба направляют на УВЧ-терапию, лечение ультрафиолетовыми лучами, электрофорез. В тяжёлых случаях в восстановительном периоде применяют лечебную физкультуру, массаж. В среднем симптомы ушиба проходят в течение 7-20 дней.
При подозрении на скопление крови, воспалительной жидкости, образование большого количества жидкости выполняют прокол полости сустава с последующим дренированием и антисептической обработкой.
Профилактика травмирования мягких тканей у детей в возрасте 1-4 года заключается в обеспечении родителями условий, не допускающие доступ ребенка к окнам, высоким предметам мебели, уплотнении острых углов мебели накладками, контроле за действиями малыша.
Профилактика спортивного травматизма заключается в следующих принципах:
- овладение спортивными навыками в соответствии с возрастом и физической формой;
- наличие комплектов защитной экипировки во время занятий травматичными видами спорта;
- ношение специальных кап, закрытых шлемов во время тренировок и соревнований в боксе, хоккее, американском футболе, других видах спорта, связанных с высоким риском повредить мягкие ткани лица, челюстно-лицевую область;
- соблюдение техники упражнений.
Для предупреждения травм мягких тканей необходимо обучать детей правилам дорожного движения, безопасному поведению на улицах дорогах. Профилактика бытового и производственного травматизма предусматривает использование методов и средств, обеспечивающих безопасность жизни и здоровью.
Тяжёлые ушибы мягких тканей осложняются некрозом, воспалительным процессом в скелетных мышцах, кровоизлиянием в полость сустава (гемартрозом), возникновением застойных явлений, повреждением мелких нервов, надкостницы, отслойкой мягких тканей. В отдаленном периоде спустя две и более недели после ушиба возможно воспаление синовиальной оболочки, сопровождающееся скоплением жидкости в полости сустава. Нередко в месте повреждения кожи образуются ссадины, царапины, открытые раны, через которые инфекция проникает в организм.
Другие возможные последствия ушибов:
- нарушение спинного кровообращения при ушибе спины, что проявляется расстройством чувствительности, мышечной слабостью, ограничением подвижности;
- сотрясение головного мозга, черепно-мозговая травма при ушибе головы;
- расстройство кровоснабжения головного мозга при ушибе шеи;
- повреждение внутренних органов, разрыв печени, селезенки, внутренние кровотечения при ушибе мягких тканей живота;
- нарушение дыхания, остановка сердца при повреждении тканей в области грудной клетки;
- образование подногтевой гематомы с последующим удалением ногтевой пластины при ушибе пальцев рук, ног.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- Wise, «Review of the History of Medicine» (Л., 1967).
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- https://liky24.com/ru/symptoms/nekroz-tkanej_s548.
- https://medpodgotovka.ru/blog/chirurgia_dlia_medsester_omertvlenia.
- https://cmrt.ru/zabolevaniya/travmy/ushib-myagkikh-tkaney/.
- Guardia, «La Médecine à travers les âges».