Детский травматизм всегда был и будет актуальным вопросом. Прежде всего, это связано с повышенной двигательной активностью детей раннего возраста. Не являются исключением дети более старшего возраста. Прогулки, поход в школу, посещение любимой спортивной секции нередко заканчивается получением той или иной степени повреждения кожи и мягких тканей. Сталкиваясь с данной проблемой, родители нередко задаются вопросами: «Как оказать первую помощь малышу при ушибе? Какие средства можно использовать, а какие нет? В каком случае стоит обращаться к врачу? Какая лучшая мазь от ушибов для детей?». Это наиболее распространенные вопросы, которые родители задают педиатру или детскому травматологу. В данной статье мы постараемся более подробно разобрать основные виды закрытых повреждений мягких тканей у детей, первую помощь при травме, рейтинг лучших лекарств от ушибов. Обратим внимание на положительные и отрицательные качества каждого препарата, и, что самое главное, укажем наиболее популярные средства от ушибов в зависимости от возраста малютки.
Виды повреждений мягких тканей у детей
При рассмотрении травматических повреждений у детей необходимо упомянуть, что данный вопрос довольно обширный и трудоемкий. Ведь не зря существует отдельная наука, изучающая данные вопросы — травматология. Мы постараемся рассмотреть данную тематику со стороны педиатрии.
В связи с этим мы остановимся более подробно на таких повреждениях, как:
- Ушиб.
- Разрыв.
- Сотрясение.
Данные повреждения, согласно классификации, можно отнести к закрытым повреждениям мягких тканей.
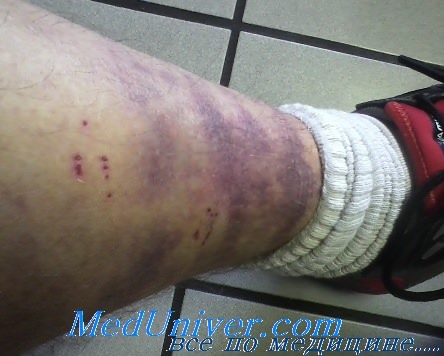
Повреджения мягких тканей у детей давольно частая проблема.
Ниже рассмотрим каждый вид повреждения, а также его признаки у малыша.
Сотрясение
Под сотрясением понимают механическое действие на организм, которое приводит к функциональным изменениям со стороны органа без видимых повреждений. Говоря о сотрясении, часто подразумевают сотрясение головного мозга.
Симптомы сотрясения головного мозга:
- Головная боль.
- Головокружение.
- Тошнота.
- Рвота.
- Двоение в глазах.
- Возможна потеря сознания и появление судорог.
Стоит отметить, что травма головы малыша всегда требует консультации врача с проведением ряда инструментальных методов обследования.
Ушиб
Ушибом называется такая механическая травма, которая не сопровождается нарушением анатомической целостности. Как правило, ушибу подвергаются кожа, подкожно-жировая клетчатка, мышечная ткань. Причиной данного повреждения зачастую является падение или удар об различные предметы.
Симптомы ушиба у малыша:
- Боль. Как правило, боль возникает сразу. Степень болевых ощущений зависит от условий возникновения травмы и силы удара, вида предмета или покрытия. Особо болезненным местом у детей является надкостница. В течении одного-двух часов боль стихает, но может появиться вновь при условии нарастания гематомы.
- Припухлость. Припухлость образуется почти мгновенно после травмы. Она болезненна при нажатии на нее, а также не имеет четких границ со здоровыми тканями. Обычно припухлость нарастает в течении нескольких часов, в редких случаях возможно нарастание припухлости до одних суток.
- Появление гематомы. Гематомой называют кровоизлияние в мягкие ткани. Степень выраженности гематомы, в первую очередь, зависит от типа поврежденного сосуда и силы нанесенного удара. Чаще всего у детей происходит разрыв мелких сосудов с пропитыванием кровью кожи и подкожно-жировой клетчатки. Внешне это имеет вид «синяка».
- Нарушение функции. Имеется в виду ограничение активных движений, например, конечностями. Это связано с нарастанием отека и болевого синдрома на фоне травмы.
Ограничение движений при ушибе связано с отеком и болевым синдромом на фоне травмы.
Разрыв
Разрывом, в отличии от ушиба, называют такое поражение мягких тканей, при котором происходит нарушением анатомической целостности.
Выделяют:
- Разрыв связок.
- Сухожилий.
- Мышц.
Разрывы связок сопровождаются сильной болью, отеком, а также появлением гематомы. Характерно также нарушение функции пораженного сустава. Разрывы мышц происходят реже. Такое повреждение обычно развивается при большом воздействии тяжести, сильном ударе по сокращенным мышцам, быстром сильном сокращении. Для разрыва мышц характерны различные симптомы, все зависит от степени разрыва. Как правило, у детей возникают неполные разрывы. У детей появляется мгновенная сильная боль, после чего характерно появление отечности и гематомы. Механизм формирования разрыва сухожилий схожий с механизмом разрыва мышц. При разрыве сухожилий дети жалуются на боль, отмечается конкретное место наибольшей болезненности в месте разрыва. Наиболее характерным симптомом, позволяющим отличить от других повреждений, является потеря функции мышцей, чье сухожилие повреждено.
Нередко травмы сопровождаются появлением ран. Более подробно с данной проблемой вы можете ознакомиться в нашей статье.
Первая помощь при травме у ребенка
- Успокоить малыша и занять удобное положение.
- Осмотреть место травмы, исключить вывихи, переломы.
- Приложить холод к месту травмы.
- Принять, по возможности, завышенное положение пораженной конечности.
- Смазать пораженную конечность мазью от ушибов. При выраженном болевом синдроме возможно назначение обезболивающих препаратов внутрь.
Какую лучше мазь использовать в зависимости от возраста, а также какая из них будет более эффективной рассмотрим далее.
Рейтинг детских мазей от ушибов
При выборе мази от ушибов необходимо учитывать возраст малыша, а также степень выраженности повреждений. Также очень важно обратить внимание на индивидуальную переносимость лекарственного средства.
При выборе мази обязательно учитывайте возраст малыша и степень повреждения.
Для снятия симптомов ушиба у детей используют такие мази:
- Спасатель. Допустимо применение у детей раннего возраста. Содержит в своем составе полезные природные компоненты, которые позволяют быстро снять боль и воспаление (эфирные масла, витамины, компоненты пчелиного воска и другое).
- Синяк-OFF. Также возможно применение у детей раннего возраста. Содержит в своем составе пентоксифиллин, а также экстракт медицинской пиявки. Является мазью от ушибов и синяков для детей.
- Гепариновая мазь. Содержит в своем составе гепарин, бензокаин и другие вещества. Обладает более сильным противовоспалительным и обезболивающим действием. Применяется у детей в возрасте от двух лет.
- Лиотон. Содержит в своем составе также гепарин.
- Долобене. Содержит в своем составе все тот же гепарин. Помимо гепарина, действующими веществами являются диметилсульфоксид, декспантенол. Диметилсульфоксид способствует более глубокому проникновению других веществ. Используется у детей старше 5 лет.
- Диклофенак. Название совпадает с действующим веществом. Довольно популярное средство, представляющее собой нестероидный противовоспалительный препарат. Является мазью от ушибов с обезболивающим для детей.
- Диклак. Действующим веществом диклака является диклофенак. Представляет собой нестероидный противовоспалительный препарат. Обладает хорошим обезболивающим действием. Применяется у детей старше 6 лет.
В подростковом возрасте возможно использование более широкого круга лекарств, в том числе и мазей от ушибов. Перечислим наиболее эффективные из них:
- Финалгон.
- Репарил-гель.
- Троксевазин.
Стоит отметить, что согревающие (местнораздражающие) мази используют не в первые часы после травмы, а спустя 3-4 суток. В первые часы предпочтение отдается обезболивающим и охлаждающим средствам.
Мазей от ушибов и растяжений для детей существует большое количество. Очень важно подобрать наиболее подходящее средство для вашего ребенка. Все зависит от вида травмы, а также от возраста пациента. Важно помнить, что мазь лечит не заболевание, а лишь симптом. Не занимайтесь самолечением, при возникновении травматических повреждений у малыша, обращайтесь к педиатру и травматологу.
Гематома
Гематома — это скопление кровяных сосудов в тканях под кожей. Она может иметь правильную или неправильную форму, красный, синий или темно-фиолетовый цвет. Гематомы могут быть небольших размеров (с резинку от карандаша) и достаточно обширными (размером с большую монету). Некоторые гематомы называют «клубничными», так как они имеют форму, напоминающую различные ягоды. Почти у 10% детей в возрасте до года появляются такие гематомы.
Причины и симптомы гематом
Существует три типа гематом: простые, имеющие ярко-красный оттенок, каверзные, проникающие глубже под кожу и имеющие фиолетовый или синий оттенок, и смешанные, которые характеризуются признаками первых двух видов.
Некоторые гематомы уже имеются на теле новорожденного, некоторые появляются в течение первых месяцев его жизни. Первоначально все три типа гематом могут иметь одинаковый цвет: белый, сине-серый или розовый. Через несколько недель клубничные гематомы приобретают красный цвет, в то время как глубокие каверзные становятся синими. Кровяные сосуды гематомы растут быстрее, чем обычные, поэтому в первые годы жизни ребенка создастся впечатление, что гематома увеличивается в размерах.
Гематома перестает увеличиваться в размерах обычно к первому году жизни ребенка, иногда ко второму. Первым признаком остановки роста клубничной гематомы является появление вокруг красного пятна белой «окантовки». Затем на ней начнут появляться пятна белого цвета. Это свидетельствует о том, что она начинает рассасываться. В течение следующих лет гематома начнет приобретать розово-серый цвет. После этого она начнет блекнуть. 50% гематом становятся невидимыми к 5 годам, 75% — к 7 годам, а к 9 годам исчезает около 90% гематом. Иногда единственными следами бывшей гематомы являются розовый оттенок кожи и незначительная припухлость, если гематома выступала над кожным покровом. Обычно от гематом не остается никаких следов.
Диагностика
Так как гематомы состоят из кровеносных сосудов, по которым движется кровь, то органы, располагающиеся под ними, могут также вместе с гематомами увеличиваться в размерах. Если у ребенка появляется гематома глубокая или смешанного типа, то для того, чтобы убедиться, что внутренние органы ребенка не затронуты, проводится ультразвуковое обследование. При наличии большой гематомы сдастся общий анализ крови.
Лечение гематомы
В случае, если гематомы сильно кровоточат, возникает необходимость применения лекарств либо их удаления. Это также касается гематом, которые быстро увеличиваются в размерах (особенно располагающихся на лице ребенка).
Существует два метода лечения: медикаментозный и хирургический. В первом случае назначают стероиды, которые приостанавливают рост сосудов, из которых состоит гематома. Стероиды принимают в течение нескольких недель и даже месяцев. Они могут оказывать побочное воздействие на организм ребенка: у него может меняться аппетит, настроение, незначительное снижение скорости роста, появление припухлостей (особенно на лице), возникновение стоматита и невозможность проведения прививок во время приема лекарств. Все побочные эффекты проходят вместе с прекращением приема лекарств.
Другим видом лечения гематом является хирургическое вмешательство. Оно производится при помощи лазера или скальпеля. Лазер может разрушать растущие сосуды, из которых состоит гематома. Это приводит к прекращению ее роста. При использовании скальпеля гематому можно вырезать целиком.
Применение того или иного метода лечения зависит непосредственно от размера, формы, расположения и типа гематомы. Для того чтобы выбрать наиболее подходящий метод лечения, вам необходимо посоветоваться с дерматологом или хирургом.
Лечение ушибов: мазь от ушибов для детей
Дети и травмы — неотъемлемые понятия, особенно если речь идет о малышах, ведь именно в этом периоде они познают мир, стараются охватить все и сразу, редко обращают внимание на препятствия и уж совсем игнорируют свою неуклюжесть. Конечно, переломы и вывихи должны лечиться только в медицинских учреждениях, но если ребенок просто получил ушиб, то совсем необязательно обращаться за квалифицированной медицинской помощью — родители могут самостоятельно помочь малышу. Правда, и ушибы бывают разными — некоторые все-таки нуждаются в профессиональном лечении, поэтому сначала нужно разобраться, в каких случаях врач не потребуется, а в каких — без специалиста не обойтись.
Оглавление: 1. Ушибы у детей — стоит ли обращаться к врачам? 2. Помощь при ушибах у детей 3. Лечение ушибов у детей: мази против ушибов
Ушибы у детей — стоит ли обращаться к врачам?
Обычно у маленьких детей случаются ушибы локтей, колен, пальцев и запястья — ребенок падает с высоты своего роста и сильной травмы получить просто не может. В некоторых случаях маленький ребенок не успевает во время падения выставить перед собой руки или повернуться на бок, поэтому происходит ушиб носа, челюсти и лба, что тоже, в принципе, не представляет опасности, понадобится лишь использовать специфические мази от синяков и ушибов у детей. А вот если малыш упал, например, со ступенек, с табурета или из коляски, при этом ударившись головой, то консультация у травматолога или, в крайнем случае, у педиатра обязательно нужна.
Обратите внимание: если после падения с высоты и ушиба головы у ребенка присутствуют головокружения, повышенная сонливость, непривычный плач (характерен для самых маленьких, в возрасте до полутора лет), кровотечения из носа или ушей, рвота, нарушение равновесия, то нужно немедленно обратиться за квалифицированной медицинской помощью. Причем, такое обращение необходимо даже при наличии только одного из перечисленных симптомов.
Поспешу успокоить родителей: чаще всего у детей случаются легкие ушибы, серьезные травмы, скорее всего, являются исключением. Легкие ушибы сопровождаются болью в травмированном месте, покраснением кожных покровов, припухлостью и отечностью, гематомами. Ребенок может плакать и жаловаться на боль, но только сразу после удара, в скором времени такое поведение исчезает, и общее состояние малыша нормализуется.
Помощь при ушибах у детей
Даже незначительный ушиб причиняет малышу дискомфорт, поэтому родители не должны игнорировать такие травмы. Существует ряд мероприятий, которые проводятся в рамках оказания первой доврачебной помощи при ушибах у детей:
- Нужно обеспечить покой травмированному месту. Желательно на некоторое время уложить ребенка в постель. Причем, если травмирована конечность, то ей нужно придать несколько возвышенное положение, что обеспечит отток крови и лимфы от места ушиба — это и снизит интенсивность боли, и воспрепятствует образованию припухлости.
- К месту ушиба обязательно следует приложить холод. Это может быть лед из холодильника, грелка с ледяной водой, мокрое полотенце/платок или металлический предмет (ложка). Холод способен быстро избавить от боли, а если он приложен сразу после травмы, то и предотвратить появление отечности и гематомы.
- Если ушиб сопровождается нарушением целостности кожного покрова (имеются ссадины, царапины и ранки), то это место нужно промыть водой, высушить и обработать любым антисептиком — например, мазью от ушибов для детей с календулой в составе.
- Место травмы нужно обработать мазью от ушибов и гематом для детей и продолжать эту процедуру до полного выздоровления.
Обратите внимание: если ребенок не может пошевелить конечностью или пальцами после ушиба, отечность в области травмы стремительно нарастает, либо имеется интенсивное кровотечение, то это повод вызова бригады «Скорой помощи». Но до приезда врачей родители могут приложить холод к месту ушиба и обеспечить покой малышу — в любом случае, такие мероприятия будут полезны.
Лечение ушибов у детей: мази против ушибов
Обычно в детском возрасте легкие ушибы не приковывают ребенка к постели, буквально через несколько минут после происшествия малыш готов и дальше исследовать окружающий мир. Но родители все-таки должны еще 2-4 дня обрабатывать место ушиба специальными мазями от синяков и ушибов для детей.
Несмотря на то, что подорожник, календула и арника относятся к средствам из категории «народная медицина», врачи рекомендуют их использовать. Единственное пожелание — отдавать предпочтение уже готовым средствам, а не самостоятельно приготовленным настоям и отварам. Тем более, что для лечения ушибов у детей разработаны целые серии специфических средств. Одним из ярких примеров подобных средств является крем от ушибов и ссадин «Детский». Его лечебные свойства обусловлены имеющимися компонентами в составе:
- цветы арники — обладают противовоспалительным и рассасывающим действием;
- перечная мята (эфирное масло) — охлаждает кожу и избавляет от болевых ощущений;
- цветки календулы — останавливают прогрессирование воспалительного процесса;
- аллантоин — оказывает смягчающее и увлажняющее действие;
- подорожник — способствует быстрому заживлению ранок;
- кератин (белок) — защищает от инфицирования кожи через ссадины/царапины.
Обратили внимание на состав? Да-да, подорожник, календула, арника — те самые лекарственные растения, которые рекомендует использовать при лечении ушибов. Именно у таких средств имеются преимущества:
- все растения представлены в виде экстрактов, то есть из них «вытянуты» только самые полезные свойства;
- в креме отсутствуют красители/ароматизаторы и любые химические добавки;
- белок кератин невозможно «добыть» в природе, его нечем заменить, а он играет важную роль в процессе лечения ушибов;
- комплексный состав обеспечивает и лечение, и охлаждение места ушиба, что снимает необходимость регулярно ставить холодные компрессы;
- крем прошел тестирование в лаборатории, изготовлен с соблюдением санитарных норм;
- Крем изготовлен так, что его удобно и практично применять, не нужно будет накладывать повязки или делать какие-то аппликации/примочки.
Ушибы у детей не представляют опасности для жизни и здоровья. Конечно, нужно быть внимательным по отношению к своему малышу и всегда в аптечке иметь средство для лечения таких травм. А еще я не устаю повторять — обязательно контролируйте психологическое состояние своего ребенка: после ушиба его нужно успокоить, зарядить положительными эмоциями, отвлечь от неприятных ощущений. Такое отношение совместно с лечебными мероприятиями обеспечит быстрое восстановление самочувствия ребенка.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
Сотрясение головного мозга у детей — симптомы и лечение
Дата публикации 30 ноября 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Сотрясение головного мозга (СГМ) — основная клиническая форма лёгкой черепно-мозговой травмы (ЧМТ), в частности, диффузного повреждения паренхимы мозга. Она занимает первое место среди всех травм детского возраста, требующих лечения в стационарных условиях.
По данным эпидемиологических исследований, ЧМТ у детей и подростков во многих странах достигает 200 случаев на 100 тысяч человек. Причём ЧМТ чаще встречается у лиц мужского пола (до 70 % всех случаев).[7]
Выделяют две возрастные группы с большим риском получения черепно-мозговой травмы:
- дети до 5 лет;
- пациенты от 15 до 25 лет.
У детей с первого года жизни начинается высокая двигательная активность, появляется стремление всё узнать, попробовать, добраться до различных мест. Это проходит на фоне несовершенства моторных навыков и координации движений, сниженного чувства опасности и переоценки физических возможностей, что и приводит к появлению травмы.
Основными причинами возникновения сотрясения мозга в детском возрасте являются:
- травмы в процессе рождения;
- падение младенцев и детей до трёх лет с кроватей, пеленальных столов, из рук родителей, колясок и т. п.;
- нарушение координации в результате непропорционального физического развития тела у детей до трёх лет (большой вес головы) и падение вниз головой при резком ускорении или торможении (в этом возрасте дети ещё не научились страховать себя руками во время падения);
- удары при падении детей 4-7 лет с высоты (детских горок, качелей, подоконников или деревьев);
- нарушение правил дорожного движения и автомобильные аварии с нефиксированным ребёнком в специальном автомобильном детском кресле;
- нарушение техники безопасности и отсутствие/неисправность спортивной экипировки во время подвижных игр и спортивных соревнований.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы сотрясения головного мозга у детей
Сотрясение мозга у детей и взрослых протекает по-разному.
К основным признакам, свидетельствующим о СГМ во взрослом возрасте, относятся:
- кратковременное нарушение сознания;
- посттравматическая амнезия (длится несколько секунд или минут, но не более часа);[4][10]
- головная боль ( сдавливающая или сжимающая);
- жалобы на головокружение и тошноту, не связанную с приёмом пищи (причём чувство тошноты обычно взаимосвязано с выраженностью головной боли);
- учащённое дыхание, рвота, нарушение сердечного ритма;
- симптомы нарушения вегетативной нервной системы:
- общая слабость;
- стойкое повышение давления (не столько из-за самой травмы, сколько из-за перенесённого стресса);
- бледность лица или гиперемия (приливы крови);
- повышенное потоотделение рук и ног;[2][3]
- неврологические проявления (более выражены в первые часы и дни после травмы):[5]
- расширение или сужение обоих зрачков при сохранении живых рефлексов на свет;
- асимметрия сухожильных и кожных рефлексов;
- мелкий горизонтальный нистагм (частое колебательное движение).
Симптомы СГМ у детей с момента травмы появляются не сразу. [9] В момент травмирования отмечается бледность кожных покровов (прежде всего лица) и тахикардия. В динамике возникает головная боль, вялость и сонливость, рвота, беспокойство, капризность, расстройства сна, срыгивания во время кормления.
У детей дошкольного возраста, в отличие от взрослых и детей старше семи лет, посттравматическое состояние протекает без утраты сознания, отмечается лабильный пульс, горизонтальный нистагм, снижение корнеальных рефлексов (при лёгком прикосновении к роговице глаза веки не смыкаются), изменение мышечного тонуса (чаще гипотония), повышение или понижение сухожильных рефлексов, повышение температуры до 37,1-38,0°C.
Состояние ребёнка обычно улучшается на 2-3 день после СМГ, тогда как у взрослых симптомы регрессируют на 5-9 сутки с момента травмы.[9]
Патогенез сотрясения головного мозга у детей
Механизм СГМ у детей обусловлен ударным ускорением и инерциальной травмой.[1]
Ускорение, придаваемое мозгу в момент ЧМТ, служит основным составляющим патогенеза его сотрясения как при опосредованном (инерциальном травмировании), так и при прямом (ударном) воздействии механической энергии на голову.
Согласно современным представлениям, при любой закрытой черепно-мозговой травме в её патогенез вовлекаются все отделы головного мозга, что приводит к нарушению связей между нейронами.
Считается, что в основе клинического проявления СМГ лежит асинапсия — временное нарушение связей клеток мозга (преимущественно функциональное).[8] Исследования ряда авторов подтвердили, что морфологическим субстратом СМГ является нарушение синаптического аппарата. В более тяжёлых случаях к ним присоединяются нарушения ультраструктуры осевых цилиндров нейронов — аксонов.[8][9]
В основе формирования клинических синдромов СГМ лежат нарушения в срединностволовых структурах мозга и ретикулярной формации, а также расстройства корково-подкорковых взаимоотношений.[1][11] Вовлечение в патологический процесс стволовых образований приводит к страданию как специфических, так и неспецифических систем мозга, проявляющихся в виде различных вегетативных и нейропсихических нарушений.
Классификация и стадии развития сотрясения головного мозга у детей
По степени тяжести СМГ бывает:
- лёгким — сохранение симптомов менее 20 минут;
- среднетяжёлым — от 20 минут до 6 часов;
- тяжёлым — от 6 до 48 часов;
- крайне тяжёлым — более 48 часов.
Ряд авторов отмечает, что у детей раннего периода жизни и дошкольного возраста потеря сознания может отсутствовать.[1]
Детская шкала комы (для детей, младше четырёх лет) позволяет оценить степень угнетения сознания:
- Открывание глаз:
- произвольное — 4 балла;
- как реакция на голос — 3 балла;
- как реакция на боль — 2 балла;
- отсутствует — 1 балл.
- Речевая реакция:
- ребёнок улыбается, ориентируется в пространстве, реагирует на звук, следит за движениями, отзывчив — 5 баллов;
- ребёнка можно успокоить, отзывчивость неполноценная — 4 балла;
- во время плача малыш ненадолго успокаивается, стонет — 3 балла;
- плачет и не успокаивается, беспокойство не проходит — 2 балла;
- не реагирует на попытку успокоить — 1 балл.
- Двигательная реакция:
- выполняет движения по команде — 6 баллов;
- отталкивает в ответ на болевое раздражение — 5 баллов;
- отдёргивает конечности на болевое раздражение — 4 балла;
- патологическое сгибание как ответная реакция на болевое раздражение (декортикация) — 3 балла;
- патологическое разгибание как ответная реакция на болевое раздражение (децеребрация) — 2 балла;
- движения полностью отсутствуют — 1 балл.
У пострадавших с лёгкой ЧМТ после травмы сознание ясное (15 баллов) либо отмечается депрессия сознания до степени умеренного оглушения (13-14 баллов). Сотрясения могут проявляться кратковременным угнетением сознания (от 1-2 секунд до нескольких минут), причём чаще в момент оглушения (сопора).
В клиническом течении ЧМТ принято выделять три периода:
- острый — первые 2-10 недель после травмы;
- промежуточный — от 10 недель до 6 месяцев;
- отдалённый — от 6 месяцев до 2 лет и более.
Течение и проявления ЧМТ во всех её периодах во многом зависят от фона, на котором произошла травма.
Осложнения сотрясения головного мозга у детей
Несмотря на то, что сотрясение у детей не приводит к структурным изменениям в мозге, последствия могут быть весьма тяжёлыми. Так, при отсутствии своевременной диагностики и лечения могут развиться такие осложнения, как отёк головного мозга, внутричерепная гематома, эпилептические приступы.[6][10]
Наиболее частыми последствиями СГМ у детей являются:
- нарушение формирования навыков чтения (дислексия), письма (дисграфия) или счёта (дискалькулия);
- школьная дезадаптация, когнитивные и речевые нарушениями, эмоциональные и поведенческие трудности;
- проблемы с обучением, освоением школьной учебной программы (знания имеют отрывочный характер);
- невнимательность во время проведения занятий, ухудшение памяти;
- неопрятность в одежде и в личной гигиене, быстрое «охлаждение» к начатому делу;
- затруднения в использовании полученной информации, построения выводов и заключений;
- в отдалённом периоде ЧМТ — затруднение социальной адаптации в связи с эмоциональными вспышками или агрессией;[2][10]
- мигрень, нервозность, бессонница, беспричинное чувство страха и тревоги, развитие неврозов.
Диагностика сотрясения головного мозга у детей
В диагностике СГМ необходимо учитывать характер получения травмы и опрос свидетелей происшедшего. В ряде случаев о сотрясении могут свидетельствовать следы травмы на голове и психологическое состояние ребёнка.
Поскольку признаки сотрясения мозга у ребёнка не очень отчётливые, важным значением в диагностики обладает изменение симптомов в динамике. Их исчезновение через 3-7 суток — веский повод для подозрения именно на СМГ.
Отличие СГМ от ушиба и других форм травматической патологии:
- отсутствие переломов костей черепа;
- давление и состав спинномозговой жидкости без изменений;
- М-эхо без смещений;
- КТ и МРТ без травматических отклонений в паренхиме вещества мозга и в ликворосодержащих внутричерепных пространствах.
Для определения степени тяжести ЧМТ оценивается:
- продолжительность потери сознания в острой фазе травмы (если оно возникло);
- длительность посттравматической амнезии (при наличии) и оценка состояния жизненно важных функций;
- степень угнетения сознания на момент осмотра (детская шкала комы Глазго).
Объективизации сотрясения головного мозга в острой фазе ЧМТ могут косвенно способствовать электроэнцефалография и офтальмоскопия. Широкое распространение в диагностике ЧМТ у детей получила нейросонография (УЗИ головного мозга).
УЗИ головного мозга проводится детям с первого дня жизни и до периода закрытия большого родничка, являющегося акустическим окном, через которое можно визуализировать состояние всех структур головного мозга. При проведении исследования оценивается ликворная система (боковые желудочки, сосудистые сплетения, III и IV желудочек, затылочная цистерна), талямусы, мозжечок, паренхима мозга, мозговой кровоток, наличие свободной жидкости между паренхимой мозга и черепной коробкой, а также кости черепа.
Данное исследование, позволяет исключить изменения со стороны мозга после перенесённой травмы — отёк паренхимы, смещение срединных структур, переломы костей черепа, очаги контузии мозга и внутричерепные кровоизлияния.[5][13]
УЗИ-признаки травмы головного мозга, исключающих СГМ:
- при отёке паренхимы головного мозга — снижение эхогенности паренхимы мозга в первые часы после травмы, её повышение в динамике и нормализация на 6-7 сутки.
- при ушибах головного мозга — наличие в паренхиме мозга гиперэхогенных включений на фоне общего снижения эхогенности тканей паренхимы (внутричерепные гематомы имеют более повышенную эхогенность).
- при тяжёлых ушибах мозга:
- участки паренхимы мозга изоэхогенного характера, видимые только за счёт их добавочного объёма;
- участки добавочного объёма с умеренным повышением эхогенности и нечётким контуром;
- участки добавочного объёма с чётко отграниченным контуром и интенсивным повышением эхогенности.
- участки добавочного объёма с резким повышением эхогенности.
- при эпидуральных гематомах — чётко отграниченный участок веретенообразной формы, прилежащий к кости черепа, повышенной или несколько сниженной эхогенности, смещающий структуры головного мозга;
- при субдуральных гематомах:
- локальные изменения границ плотности (чаще веретенообразной формы), захватывающие всё полушарие;
- хронические субдуральные гематомы с пониженной эхогенностью;
- при внутримозговых гематомах:
- стадия гиперэхогенности — длится до 8-10 дней;
- стадия анизоэхогенности — отличается появлением в центре очага зон сниженной эхогенности с увеличением размера в динамике (10-30 дней после травмы);
- анэхогенная стадия — визуализируются только косвенные признаки объёмного процесса (1-2 месяца);
- стадия последующих резидуальных изменений с формированием кист или зон атрофии головного мозга.
- при внутрижелудочковых кровоизлияниях, вызванных травмой — наличие внутрижелудочковой гиперэхогенной зоны, расширение просвета боковых желудочков и изменение формы сосудистого сплетения (встречаются редко, обычно возникают при наличии множественных гематом).[5]
Нейросонография позволяет также выявить и не часто встречающиеся варианты расположения гематом — задняя черепная яма, полюс лобной доли со смещением эхоструктур головного мозга и «плюс ткань» эффектом, наличием свободной жидкости по передней поверхности паренхимы мозга. В случае расположения гематомы в задней ямке черепа отмечаются признаки появления гидроцефалии — расширение боковых желудочков головного мозга и III желудочка мозга.[5]
Лечение сотрясения головного мозга у детей
Все пациенты с ЧМТ, даже с лёгкой степенью, подлежат госпитализации в стационарные условия для уточнения первичного диагноза.
В современной литературе, посвященной СГМ, ряд авторов[1][2][6] рекомендует устанавливать пострадавшим постельный режим на 1-3 суток. С учётом особенностей клинического течения этот период можно увеличить на 2-5 суток. После этого при отсутствии осложнений выписка возможна на 10-14 день. При этом должна быть обеспечена возможность периодического врачебного контроля и повторной госпитализации при возникновении опосредованных осложнений.
Медикаментозное лечение при сотрясении мозга не должно быть агрессивным.[1] Оно направлено на оптимизацию функционального состояния головного мозга и снятие симптоматики. Спектр назначаемых лекарств при поступлении в стационар включает в себя анальгетики, седативные средства и снотворные препараты (преимущественно в таблетированной форме).
Проводится метаболическая терапия для улучшения мозгового кровообращения. Предпочтительно сочетание вазотропных и ноотропных препаратов.[2]
Для предупреждения возможных осложнений при благополучном завершении СГМ требуется амбулаторное наблюдение у невролога на протяжении года по месту жительства.
Прогноз. Профилактика
Сотрясение мозга является, как правило, обратимой клинической формой ЧМТ. Поэтому в 80-97% случаев[6] СГМ завершается выздоровлением ребёнка с полным восстановлением всех функций организма, но при условии соблюдения режима в остром периоде и отсутствии отягощающих травму обстоятельств.
У некоторых детей после острого периода сотрясения наблюдаются проявления посткоммоционного синдрома:
- нарушения когнитивных функций (снижения концентрации внимания, ослабление памяти) и лабильность психики (депрессия, раздражительность, чувство тревоги);
- отклонения в физическом благополучии (головокружение, головные боли, нарушение сна, быстрая утомляемость, раздражительность от звуковых и световых источников).
В динамике спустя 3-12 месяца после перенесённого ЧМТ эти симптомы исчезают или существенно снижаются.
Профилактика сотрясения мозга предполагает:
- использование спортивной экипировки и защитного шлема во время занятий спортом (борьбы, бокса, хоккея, катания на коньках, велосипеде или роликах);
- пристёгивание ремней безопасности специальных детских кресел в автомобилях;
- соблюдение правил дорожного движения;
- обустройство дома мебелью, безопасной в эксплуатации;
- поддержание чистоты в помещениях (сразу вытирать жидкость, разлитую на пол);
- соблюдение мер безопасности на уроках физической культуры и трудового обучения, а также правил санитарных требований к устройству, оборудованию и содержанию жилых помещений в детских учебных и воспитательных учреждениях.
- Guardia, «La Médecine à travers les âges».
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).
- https://moezdorovie.ru/blog/articles/sravnivaem-detskie-mazi-ot-ushibov/.
- https://www.promedicina.clinic/child/articles/gematoma/.
- https://www.nevcos.ru/articles/child/lechenie-ushibov-maz-ot-ushibov-dlya-detey/.
- https://ProBolezny.ru/sotryasenie-golovnogo-mozga-u-detej/.
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- Haeser, «Handbuch der Gesch. d. Medicin».
- Baas, «Geschichte d. Medicin».
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.