Вывих сустава происходит в том случае, когда суставные части костей полностью смещаются относительно друг друга. Установить точный диагноз, вид вывиха можно на основании рентгенографии, КТ, МРТ. Основной метод лечения вывихов — вправление. Открытая операция по вправлению целесообразна при застарелых травмах. После вправления обязателен курс реабилитации для возвращения полноценных двигательных функций сустава.
Общие симптомы
Признаки патологии отличаются в зависимости от вида вывиха. Специалистами выделен перечень общих признаков, характерных для вывихов любой локализации:
Покраснение кожи над травмированным суставом.
Выраженная боль, которая усиливается при малейшем движения.
При осмотре определяется измененная форма и размер поврежденного сустава.
Выраженный отек тканей в области повреждения.
Утрата чувствительности вследствие нарушенной иннервации конечности.
Ограничение движений.
Высокая температура.
Общий специфический признак вывихов — появление пружинящего сопротивления при попытке осуществления пассивного движения.
Виды вывихов суставов
В травматологии используют несколько типов классификации суставных вывихов:
По локализации — вывих характеризуют по нижерасположенному отделу конечности либо по вышележащему позвонку.
По происхождению — острые (до 3 раз в одном суставе, зафиксированные рентгенограммой), привычные (после 3 острых повреждений в одном суставе), патологические (сформированные в ходе заболеваний, онкологических поражений суставов), врожденные (результат родовых травм) вывихи.
По объему повреждения — полные и неполные вывихи. При полных вывихах наблюдается тотальное расхождение суставных компонентов. При неполных — суставные поверхности отчасти соприкасаются.
По нарушению целостности кожи в области травмы — открытые или закрытые.
По периоду с момента травмы — свежие (до 3 суток), несвежие (до 4 недель), застарелые (более 4 недель).
Метод лечения и реабилитации зависят от локализации травмы.
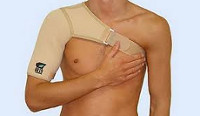
Вывих плечевого сустава
Травма происходит в результате падения вперед, в сторону на вытянутые руки. При этом суставная капсула разрывается, головка плечевой кости выпадает из суставной впадины. Поврежденное суставное сочленение деформируется, определяется асимметрия плечей, невозможность выполнения движений. На лучевой артерии определяется слабая пульсация.
Диагноз устанавливают на основании осмотра. Снимки, полученные при рентгенографии, показывают локализацию суставной головки, целостность связок, костей. Врач устанавливает тип вывиха — передний или задний, исключает вероятность перелома.
Вывих коленного сустава
Повреждение коленных суставов часто возникает при спортивных травмах, интенсивных физических нагрузках, в результате автомобильных аварий, падений с высоты. В результате травмы возникает растяжение или разрыв связок, нарушается структура суставной капсулы, смещение надколенника.
Для уточнения характера повреждения выполняют рентген сустава. Следует убедиться в отсутствии перелома, так как от этого зависит тип необходимого лечения. Целесообразно выполнение УЗИ коленного сустава. В спорных диагностических ситуациях назначают МРТ, артроскопическое исследование.
Вывих локтевого сустава
Локтевой сустав утрачивает стабильность вследствие падений на вытянутые руки, ударов. Чаще всего это происходит в результате автомобильных аварий, в ходе спортивных нагрузок, которые сопровождаются рывками, чрезмерными движениями в суставе. Вывих локтевого сочленения может сопровождаться нарушением целостности суставной капсулы, разрывом плечевой артерии. Характерные симптомы — утрата чувствительности, ослабление или отсутствие пульсации на лучезапястных сосудах.
Вывихи локтя требуют детальной диагностики с целью исключения тяжелых повреждений. Пациенту назначают рентгенографию, УЗИ, артериографию. В ряде случаев требуется консультация невролога.
Вывих тазобедренного сустава
Тяжелое повреждение тазобедренного сустава, при котором происходит выпадение головки сустава из вертлужной впадины. Главные причины вывихов тазобедренных суставов — серьезные автомобильные аварии, чрезвычайные ситуации на производстве, природные катастрофы. Вследствие механического воздействия происходит резкое сгибание или вращение сустава кнутри (мед.) или кнаружи. Процесс сопровождается разрывом капсулы, связок и выходом головки бедренной кости из суставной впадины.
Травматолог диагноз ставит сразу, для этого достаточно провести осмотр пострадавшего.
Вывих лучезапястного сустава
Лучезапястное сочленение — сложная конструкция, состоящая из нескольких костей. Вывихи разных видов происходят в результате падений, сильных ударов, поднятия большого веса. Довольно часто травма происходит во время массажа, который проводит необученный массажист.
Поставить диагноз не составляет труда. Пациент испытывает резкую боль. Область сустава резко отекает, краснеет, становится горячей. Достаточно часто появляются синяки, кровоподтеки из-за разрыва кровеносных сосудов. Движения в суставе ограничены или полностью отсутствуют. С целью диагностики выполняют рентген обеих кистей.
Вывих голеностопного сустава
На голеностопный сустав оказывается огромная нагрузка. Во время выполнения физической работы, при ходьбе, спортивных тренировках голеностоп удерживает тело человека. Вывих сустава возникает в результате нескольких причин:
тяжелые физические нагрузки;
движение по неровной поверхности;
неблагоприятные погодные условия — гололед, лужи;
ношение неудобной обуви, обуви на высоком каблуке;
заболевания суставов.
После травмы развивается отек, гиперемия кожи в области вывиха. Пациент не может стать на ногу, движения в суставе резко ограничены или невозможны. С целью дифференциальной диагностики выполняют рентген, МРТ поврежденного сустава.
Первая помощь при вывихах
Правильно оказанная первая помощь при вывихе сустава независимо от локализации способствует более быстрому восстановлению двигательных функций, сокращению периода реабилитации, а также предотвращает развитие посттравматических осложнений. При подозрении на вывих важно соблюсти ряд правил:
Ни при каких обстоятельствах не вправлять вывих самостоятельно!
Обеспечить неподвижность травмированного сустава. Для этого сустав оставляют в том положении, в котором он находится, фиксируют с помощью подручных средств, шарфа, косынки или шины.
Открытые повреждения кожи обрабатывают антисептиками — перекисью водорода, спиртом.
На область вывиха прикладывают пакет со льдом, кусок замороженного мяса, обернутый кухонным полотенцем. Холод предотвращает развитие отека мягких тканей.
Пострадавшему дают обезболивающее.
При потере сознания дают понюхать ватный шарик, смоченный нашатырным спиртом.
Поврежденную конечность укладывают на валик, придают приподнятое положение.
Главная задача — как можно скорее доставить травмированного пациента в больницу.
К какому врачу обратиться
Для лечения вывихов следует обращаться к травматологу или ортопеду. Только эти специалисты проведут грамотный осмотр, поставят диагноз и смогут помочь пациенту. Лечение вывихов требует определенных навыков, без которых нельзя осуществить вправление, назначить адекватную медикаментозную терапию и составить программу реабилитации.
Во время осмотра врач уточняет обстоятельства, при которых произошла травма:
характер выполняемых действий;
появление первых симптомов;
интенсивность болезненных ощущений.
Специалиста нужно поставить в известность о наличии повышенной температуры тела, о том, какие действия были выполнены после травмы. Пациенту важно вспомнить, происходили ли подобные повреждения раньше.
Лечение и реабилитация при вывихах
К лечению вывиха желательно приступить не позднее 2-3 часов с момента травмы. Слишком длинный промежуточный период способствует нарастанию отеков мягких тканей. Вовлеченные в патологическое состояние мышцы приходят в рефлекторное напряжение.
Основной метод лечения вывиха суставов — вправление. Все манипуляции проводят с использованием анестезирующих средств. В тяжелых случаях прибегают к общему обезболиванию. Врач совершает определенные движения, которые способствуют возвращению суставной головки в суставную сумку. Об успешном вправлении говорит характерный щелчок.
В Центре восстановительной медицины в Набережных Челнах в арсенале врачей-травматологов и реабилитологов присутствуют все средства для полноценного лечения вывихов и последующего восстановления подвижности суставов:
Медикаментозное лечение заключается в обезболивании, назначении противовоспалительных препаратов, средств, восстанавливающих трофику мягких тканей. Для снятия отеков используют специальные мази, компрессы с лекарственными средствами.
Наложение гипсовых лангеток, тугое бинтование, использование ортезов, бандажей — необходимо для сохранения физиологического положения сустава.
Физиотерапия необходима для нормализации обмена веществ в суставе, восстановления нормального кровообращения в мягких тканях. Пациентам назначают аппаратные процедуры, теплые ванночки.
Подробно ознакомиться с современными методами лечения вывихов можно здесь.
Реабилитация после вывиха суставов включает в себя курс лечебной физкультуры, занятия в бассейне. Специальные физиотерапевтические процедуры направлены на восстановление полноценной подвижности в суставе.
Обращаясь в Центр восстановительной медицины, вы гарантированно получаете квалифицированную помощь опытных специалистов в области травматологии, ортопедии и реабилитации. Ознакомиться с ценами на услуги клиники можно в прайсе. Остались вопросы — звоните по номерам +7 (8552) 78-09-35, +7 (953) 482-66-62 и получайте необходимую информацию.
Артроз суставов
СОДЕРЖАНИЕ
- Общая информация
- Стадии заболевания
- Виды
- Причины развития
- Симптомы
- Анализы и диагностика
- Лечение артроза суставов
- Медикаментозное лечение
- Немедикаментозное лечение
- Хирургическое лечение
- Артроз у детей
- Диета
- Профилактика
- Последствия и осложнения
- Прогноз
- Лечение в клинике «Энергия здоровья»
- Преимущества клиники
Артроз — это заболевание, характеризующееся постепенным разрушением сустава вследствие развития дистрофических изменений в тканях. Согласно данным ВОЗ, с этой проблемой сталкивается каждый десятый житель планеты. После 50 лет риск появления заболевания составляет около 30%, а к 70 годам достигает 80-90%.
Общая информация
Артроз — это хронический, длительно текущий процесс, затрагивающий не только суставы. По мере его прогрессирования дистрофические и дегенеративные изменения и вспомогательный аппарат. В процессе пациент сталкивается с воспалением хрящевой и костной ткани, капсулы сустава и околосуставной сумки, а также контактирующих с ними мышц, связок и подкожной клетчатки.
Вне зависимости от локализации патологический процесс проходит по единой схеме. Сначала в толще ткани нарушается баланс между процессами роста и разрушения хряща, и равновесие смещается в пользу дистрофии и обратного развития (дегенерации). В это время происходят незаметные глазу изменения в микроструктуре хряща, что приводит к его истончению и растрескиванию.
По мере прогрессирования болезни сустав теряет свою эластичность и становится более плотным. Это снижает его способность к амортизации, скорость повреждения тканей постоянно нарастает вследствие вибрации и микротравм при движениях. Истончение хрящевой прослойки провоцирует активный рост костных структур, в результате чего на гладкой поверхности сустава появляются шипы и выступы — развивается остеоартроз. Движения становятся все более ограниченными и болезненными. Развиваются спазмы мышц, окружающих пострадавшую область, что усугубляет боль и деформирует конечность.
Записаться на прием
Стадии заболевания
Артроз суставов развивается постепенно и в процессе проходит три последовательных стадии, определяющих степень тяжести заболевания:
- 1 стадия: патология не выявляется на рентгене или УЗИ, однако процессы разрушения уже запущены; изменяется состав суставной жидкости, в результате чего ткани получают меньше питательных существ и становятся более чувствительными; повышенная нагрузка на область поражения вызывает воспаление (артрит) и боли;
- 2 стадия характеризуется активным разрушением хрящевой ткани, а по краям суставной площадки (области соприкосновения поверхностей) появляются костные шипы и наросты; в это время боли становятся привычными, а воспалительные процессы идут то сильнее, то слабее; периодически отмечаются спазмы связанных с суставом мышц;
- 3 стадия: области разрушения затрагивают практически всю поверхность хряща, суставная площадка деформирована, пострадавшая конечность отклоняется от своей оси; объем движений снижается, а связки слабеют и становятся короткими.
Некоторые специалисты выделяют также IV стадию развития артроза. Она характеризуется практически полной неподвижностью сустава.
Виды
В зависимости от причины заболевания различают первичный и вторичный артроз. В первом случае патология возникает самостоятельно на фоне комплексного воздействия предрасполагающих факторов. Вторичная форма является следствием других заболеваний и делится на следующие группы:
- поражение суставов, возникшее вследствие нарушений обмена веществ или эндокринных заболеваний (подагра, сахарный диабет, акромегалия, гиперпаратиреоз);
- разрушение, связанное с врожденными патологиями (болезнь Педжета, врожденный вывих бедра, сколиоз, гемофилия и т.п.);
- посттравматический артроз, возникший на фоне переломов, трещин, некротических процессов или хирургических операций, а также возникший вследствие особенностей профессии.
Наиболее востребована классификация остеоартроза в зависимости от локализации патологического процесса:
- гонартроз: поражение колена, одним из разновидностей которого является паллетофеморальный артроз — разрушение сустава между бедренной костью и надколенником);
- артроз голеностопного сустава: возникает на фоне большой нагрузки и частых травм;
- артроз суставов стопы: наиболее часто страдает большой палец в месте соединения со стопой; поражение развивается на фоне подагры или вальгусной деформации;
- плечевой артроз характеризуется поражением плеча и часто встречается в молодом возрасте на фоне повышенной физической нагрузки (грузчики, спортсмены, строители);
- коксартроз: поражение тазобедренного соединения; может быть, как односторонним, так и двусторонним и является одной из частых причин инвалидности у людей старше 50 лет;
- вертебральный артроз: разрушение хрящевых дисков между позвонками, наиболее часто затрагивает шейный и поясничный отдел позвоночника;
- артроз суставов кисти: чаще всего поражаются суставы пальцев рук, патологии особенно подвержены женщины в менопаузе;
- артроз височно-нижнечелюстного сустава: встречается довольно редко, чаще всего на фоне хронического воспаления из-за нарушений прикуса или неправильного протезирования;
- артроз локтевого сустава: редкая форма заболевания, наиболее часто связанная с травмами этой области.
Причины развития
Главным фактором развития артроза является несоответствие между испытываемой нагрузкой и способностью сустава эту нагрузку выдерживать. Острый или хронический, этот процесс неизбежно приводит к разрушению тканей.
В список причин, повышающих риск развития артроза любой локализации, входит:
- наследственность;
- эндокринная патология (сахарный диабет);
- травмы суставного аппарата: ушибы, вывихи, переломы или трещины костей внутри суставной сумки, полные или частичные разрывы связок, проникающие ранения;
- регулярная повышенная нагрузка на суставы, связанная с профессией);
- ожирение;
- переохлаждение;
- перенесенные воспалительные заболевания суставов: острый артрит, туберкулез и т.п.;
- заболевания крови, при которых часто происходят кровоизлияния в сустав (гемофилия);
- резкие изменения гормонального фона (беременность, менопауза);
- локальные нарушения кровообращения в связи с атеросклерозом, варикозным расширением вен, тромбофлебитом и т.п.;
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка и т.п.);
- дисплазия соединительной ткани (врожденная патология, сопровождающаяся, в том числе, чрезмерной подвижностью суставов);
- врожденные патологии опорно-двигательного аппарата (плоскостопие, дисплазия или врожденный вывих тазобедренного сустава и т.п.);
- возраст старше 45-50 лет (повышение рисков связано со уменьшением синтеза коллагена);
- остеопороз (разрежение костей);
- хроническая интоксикация организма (в том числе солями тяжелых металлов, наркотиками, алкоголем);
- хирургические вмешательства на суставах.
Симптомы
Симптомы артроза практически не зависят от его причины и локализации, поскольку изменения в суставах идут по одинаковому сценарию. Заболевание развивается постепенно и начинает проявлять себя, уже когда хрящи довольно серьезно повреждены.
Одним из первых признаков неблагополучия служит хруст в проблемной области при движении. Чаще всего он встречается при поражении колена или плеча. Одновременно человек может почувствовать небольшое снижение подвижности после длительного бездействия, например, в утренние часы.
На вопрос, какие симптомы появились при артрозе, большинство пациентов первым делом называет боль. Сначала незначительная и слабая, постепенно она набирает силу, не давая нормально двигаться. В зависимости от стадии и локализации патологии, человек может ощущать:
- стартовые боли: возникают при первых движениях после длительного бездействия сустава и связаны с образованием на поверхности хряща тонкой пленки из разрушенной ткани; после начала работы пленка смещается, и дискомфорт исчезает;
- боль при длительной физической нагрузке (стоянии, ходьбе, беге и т.п.): появляются за счет снижения амортизирующих свойств сустава;
- погодные боли: провоцируются низкой температурой, влажностью, перепадами атмосферного давления;
- ночные боли: связаны с венозным застоем и повышением давления крови внутри костей;
- блокады сустава: резкая, сильная боль, связанная с ущемлением кусочка хряща или кости, находящегося в полости сустава.
По мере развития артроза симптомы становятся более заметными, пациент отмечает следующие признаки:
- нарастание утренней скованности;
- усиление и увеличение длительности боли;
- снижение подвижности;
- деформация сустава за счет костных разрастаний;
- деформация костей и окружающих тканей: процесс хорошо заметен на конечностях и пальцах рук, которые становятся заметно искривленными.
При присоединении воспаления пораженная область отекает, краснеет и становится горячей на ощупь. Надавливание на нее вызывает резкое усиление боли.
Анализы и диагностика
Диагностикой артроза занимается врач-ортопед. Он проводит подробный опрос пациента для выявления жалоб и анамнеза. Врач подробно расспрашивает о времени появления первых признаков и скорости их развития, перенесенных травмах и болезнях, наличии подобных проблем у родственников.
Общий анализ крови позволяет выявить воспалительный процесс, который нередко сопровождает артроз.
Основным методом диагностики является рентгенография. На снимке хорошо визуализируются следующие признаки:
- сужение суставной щели;
- изменение контуров соприкасающихся костей;
- нарушенная структура кости в пораженной зоне;
- костные разрастания (остеофиты);
- искривление оси конечности или пальца;
- подвывих сустава.
Для более детальной диагностики могут быть назначены:
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- УЗИ сустава;
- артроскопия (внутреннее исследование суставной полости с помощью камеры, введенной через небольшой прокол);
- сцинтиграфия (оценка состояния костей и обмена веществ в них с помощью введения радиофармацевтических препаратов).
При подозрении на вторичный характер заболевания назначаются соответствующие анализы и консультации узких специалистов.
Лечение артроза суставов
Выбор методики лечения артроза суставов зависит от причины заболевания, его стадии и симптомов. В арсенале врачей имеются:
- медикаментозные средства;
- немедикаментозное лечение;
- хирургические методики.
Кроме того, от пациента требуется строго соблюдать диету и скорректировать свой образ жизни, чтобы минимизировать дальнейшее повреждения суставов.
Медикаментозное лечение
Назначение лекарств при артрозе преследует две основные цели:
- снятие болевого синдрома и воспаления;
- восстановление хрящевой ткани или, хотя бы, остановка дальнейшей дегенерации.
Для облегчения состояния пациента используются различные виды препаратов:
- нестероидные противовоспалительные средства: ибупрофен, кеторолак, диклофенак и их аналоги в виде таблеток, инъекций, мазей или свечей; они хорошо снимают болевой синдром и воспаление;
- гормоны (кортикостероиды): показаны при сильных болях и, чаще всего, вводятся непосредственно в полость сустава;
- другие анальгетики, например, спазмолитического действия (мидокалм): помогают снизить уровень боли за счет расслабления мышц;
Важно помнить: все виды обезболивающих средств используются только для облегчения состояния пациента. На состояние хряща они не влияют, а при длительном приеме ускоряют его разрушение и вызывают серьезные побочные эффекты.
Основными препаратами для восстановления суставов на сегодняшний день являются хондропротекторы. Они способствуют насыщению хряща питательными веществами, останавливают денегерацию и запускают процессы роста клеток. Наиболее распространенным средством этой группы является глюкозамин и его аналоги. Они оказывают эффект лишь на ранней и средней стадии развития заболевания и при условии регулярного длительного приема.
Усилить эффект хондропротекторов помогают препараты, улучшающие микроциркуляцию в тканях и антиферментные средства. Первые обеспечивают хорошее снабжение пораженной области кислородом и питательными веществами, а вторые замедляют процессы разрушения тканей.
Подбором конкретных препаратов, их дозировки и режима приема занимается врач.
Немедикаментозное лечение
Немедикаментозное лечение включает следующие методики:
- физиотерапия:
- ударно-волновая терапия: разрушает костные разрастания и стимулирует кровообращение за счет воздействия ультразвука;
- автоматизированная электромиостимуляция: воздействие электрическими импульсами для стимуляции сокращения мышц;
- ультрафонофорез: воздействие ультразвука в сочетании с использованием лекарственных средств;
- озонотерапия: введение специальной газовой смеси в капсулу сустава;
- лечебная физкультура;
- механотерапия: ЛФК с использованием тренажеров;
- вытяжение суставов для снижения нагрузки;
- массаж.
Хирургическое лечение
Чаще всего, помощь хирурга требуется на тяжелых стадиях заболевания. В зависимости от локализации патологического процесса и степени поражения могут быть назначены:
- пункция: прокол сустава с удалением части жидкости и, по показаниям, введением препаратов;
- коррегирующая остеотомия: удаление части кости с последующей фиксацией под другим углом для снятия нагрузки с сустава;
- эндопротезирование: замена поврежденного сустава на протез; используется в крайне запущенных случаях.
Записаться на прием
Артроз у детей
Артроз считается заболеванием пожилых людей, но оно может встречаться и у детей. Наиболее частой причиной патологии являются:
- врожденная патология соединительной ткани;
- тяжелые травмы;
- наследственность;
- нарушения обмена веществ и работы желез внутренней секреции;
- ортопедические нарушения (плоскостопие, сколиоз и т.п.);
- избыточный вес.
Детский артроз редко сопровождается выраженной симптоматикой: боль носит ноющий характер, а тугоподвижность и ограничение функции практически отсутствуют. Денегеративные изменения выявляются на рентгене, МРТ и УЗИ. В процессе лечения используются те же средства, что и у взрослых. Максимум внимания уделяется ЛФК и физиотерапии, поскольку в юном возрасте они особенно эффективны. Без лечения заболевание рано или поздно переходит в запущенную стадию с полной потерей подвижности.
Диета
Диета — это один из важнейших факторов лечения артроза. При наличии лишнего веса необходимо снизить его для уменьшения нагрузки на суставы. В этом случае назначается сбалансированное питание с дефицитом калорий. Вне зависимости от индекса массы тела врачи рекомендуют полностью отказаться от:
- быстрых углеводов (сахар, десерты, мучное);
- спиртных напитков;
- специй;
- бобовых;
- крепкого чая и кофе;
- чрезмерно жирных и острых блюд.
Консервы и субпродукты не исключаются, но значительно ограничиваются, равно как и соль. Идеальное питание при остеоартрозе включает в себя:
- нежирные сорта мяса;
- рыбу и морепродукты;
- яйца;
- молочные продукты;
- льняное и оливковое растительные масла;
- овощи и фрукты, большое количество зелени;
- крупы в умеренном количестве, макароны из твердых сортов пшеницы;
- продукты с большим содержанием коллагена (холодец, заливное, желе).
Профилактика
Артроз проще предупредить, чем лечить. Чтобы сохранить здоровье суставов на долгие годы, рекомендуется:
- вести активный образ жизни;
- регулярно делать зарядку и посещать бассейн;
- правильно питаться, употреблять достаточное количество омега-3 и коллагена;
- не допускать превышения нормы ИМТ;
- носить удобную обувь.
Если заболевание диагностировано на ранней стадии, рекомендуется регулярно проходить санаторно-курортное лечение, а также исключить профессиональные факторы риска: длительное нахождение на ногах, подъем тяжести, вибрацию.
Последствия и осложнения
Артроз прогрессирует очень медленно. При выполнении назначений врача его течение значительно замедляется, что позволяет сохранить подвижность суставов намного дольше. Без лечения развиваются необратимые последствия:
- выраженная деформация сустава;
- снижение подвижности вплоть до полной ее утраты (анкилоз);
- укорочение конечности (при поражении коленного или бедренного сустава);
- деформация костей, искривление конечностей и пальцев.
Прогноз
Прогноз при артрозе зависит от формы заболевания, его степени и качества лечения. Патология является одной из частых причин утраты трудоспособности, а при запущенных случаях — способности к передвижению и самообслуживанию. При тяжелых формах поражения коленных и тазобедренных суставов пациент получает первую или вторую группу инвалидности (в зависимости от стадии и объема поражения).
Лечение в клинике «Энергия здоровья»
Ортопеды медицинского центра «Энергия здоровья» приглашают всех проверить состояние суставов и при необходимости приступить к лечению. Мы используем современные эффективные методики:
- полноценную медикаментозную терапию в соответствии с показаниями;
- физиотерапию, ЛФК и массаж;
- диагностические и лечебные пункции сустава с введением заменителя синовиальной жидкости или лекарственных препаратов;
- медикаментозные блокады для полноценного обезболивания и другие методики.
Ознакомиться с полным списком услуг можно на сайте или по телефону.
Преимущества клиники
«Энергия здоровья» — это многопрофильный медицинский центр, оснащенный в соответствии с современными стандартами. Мы предлагаем пациентам:
- консультации опытных врачей;
- обследование на высококлассном диагностическом оборудовании;
- индивидуальный подход в подборе лечения;
- регулярное наблюдение и контроль эффективности.
Суставы нашего организма способны выдерживать огромные нагрузки, но бывают ситуации, когда им требуется помощь. Не позвольте артрозу изменить Вашу жизнь, запишитесь на консультацию в «Энергию здоровья».
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.
- Puccinotti, «Storia della medicina» (Ливорно, 1954—1959).
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- https://cvm-med.ru/article/vyvikhi-sustavov-prichiny-simptomy-i-lechenie.
- https://7010303.ru/zabolevanija/artroz-sustavov/.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение I // Российский биотерапевтический журнал. 2015. № 2. С. 71-77.
- Frédault, «Histoire de la médecine» (П., 1970).
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).