Жидкость в локтевом суставе необходима для нормального движения локтя. Однако при увеличении или уменьшении ее количества возникают «сбои» в работе локтя. Симптом сопровождается скованностью, болевыми ощущениями. В ряде случаев наблюдается повышение температуры, общая слабость, характерное пощелкивание. При первых признаках скопления жидкости в суставах необходимо обращаться к врачу. Симптом зачастую сигнализирует о болезнях, как правило, приводят к безвозвратным изменениям.
Понятие и строение локтевого сустава
Локтевой сустав (ЛС) представляет собой подвижное сочленение плечевой кости с лучевой и предплечьем. Соединение относится к сложным: крупный сустав сформирован из трех поменьше, заключенных в единую капсулу. Выделяют:
- Плечелоктевой. Сформирован блоком плечевой и участком локтевой кости. Визуально представляет блок с поверхностями, построенный по типу винта. Имеется характерная бороздка в виде винтового хода, а также гребешок, входящий в выемку плечевой кости.
- Плечелучевой. Соединение головки мыщелка плечевой кости и ямки лучевой. Шаровидный сустав, совершающий движение по двум осям. Ход по другим направлениям ограничен связью с локтевой костью.
- Проксимальный лучелоктевой. Соединение лучевой с вырезкой локтевой кости, а также с сочленением суставной окружности. Отличается цилиндрической формой. Отвечает за сгибание, разгибание и вращение.
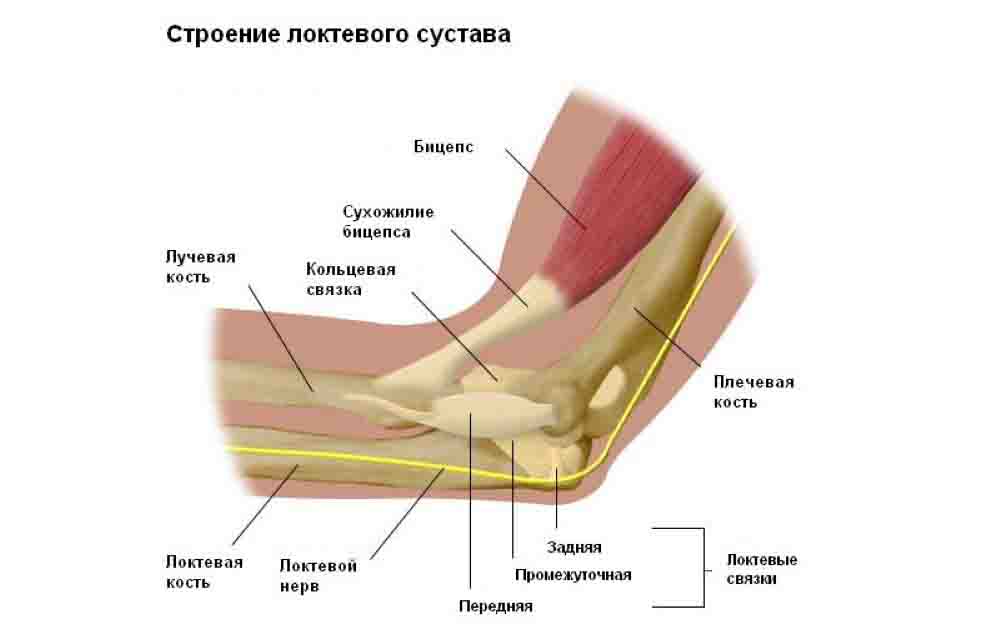 Строение локтевого сустава
Строение локтевого сустава
Все три сустава окружает единая околосуставная сумка и синовиальная оболочка. В последней располагается густая масса — синовиальная жидкость. По составу она идентична плазме крови. Главным компонентом является гиалурон.
Дефицит жидкости в пределах синовиальной мембраны приводит к появлению специфического скрипа. Трение приводит к постепенному истончению хряща и ускоряет его разрушение. Скопление жидкости в полости также отрицательно сказывается на самочувствии. Оно приводит к растяжению суставной сумки, затруднению движения ЛС.
К специфическим патологиям, приводящим к накоплению синовиальной жидкости, относят:
- Бурсит. Течение воспалительного процесса в суставной сумке, приводящее к появлению экссудата. Выделяют серозный, геморрагический, гнойный бурсит. Патология чаще всего встречается у профессиональных спортсменов.
- Синовит. Представляет воспаление синовиальной оболочки, при котором скапливается жидкость внутри выстилаемой полости. Поражает места соединений сухожилий с костями, иногда на крупные мышцы.
Патологии могут быть как самостоятельным явлением, так и следствием иных болезней, негативно влияющих на состояние синовиальной сумки и ЛС в целом. В рамках данной статьи подробно рассмотрены заболевания, связанные со скоплением жидкости в полости локтевого сустава.
Причины
Жидкость в локте — лишь симптоматическое проявление. Оно может быть связано с различными причинами: травмой, пережитым хирургическим вмешательством, течением определенных болезней и нарушением обменных процессов. Выявление причины скопления жидкости важно для построения терапевтической стратегии.
Появление после травм
Синовит и бурсит локтевого сустава обычно связаны с травматическим влиянием на сам сустав или сухожилия. К разрыву околосуставной сумки приводят ушибы, растяжения, вывихи. В результате кровь и серозная жидкость попадают в полость. Интенсивный синтез синовиальной массы влечет развитие отека. Острое состояние приводит к сильной боли. При отсутствии лечения, повторной травматизации болезнь приобретает хронический характер. Бурсит может развиться не только после ушиба локтя или растяжения связок. ЛС травмируют:
- лишний вес;
- поднятие грузов;
- регулярные интенсивные нагрузки.
Риск развития бурсита после травмы у лиц со слабым иммунитетом существенно выше.
После операции
Эндопротезирование любого сустава может привести к воспалительному процессу. Грамотная подготовка к операции, следование программе реабилитации существенно сокращают вероятность осложнений. Однако даже после профессионального хирургического вмешательства вероятно появление боли, отечности, ограничение подвижности. В некоторых случаях обнаруживаются поражения суставной сумки в результате инфекционного проникновения, аллергической реакции, слабой свертываемости крови.
 Бурсит после травмы
Бурсит после травмы
Из-за патологий
Развитие бурсита бывает сопряжен с течением других болезней. Наиболее часто состояние развивается по следующим причинам:
- На фоне ревматоидного артрита. Системное заболевание неясной этиологии, вызывающее поражение мелких суставов эрозиями и деструкциями. Протекает в хронической форме.
- Подагра. Патологическое нарушение обмена пуринов (производных мочевой кислоты), вызывающее накопление солей. Подагрический артрит провоцирует болезненные ощущения, отечность, синюшность кожных покровов.
- Системная склеродермия. Аутоиммунное поражение организма, приводящее к нарушениям кожного покрова, опорно-двигательного аппарата, внутренних органов.
- Гнойное воспаление. Гнойная жидкость в области сустава связана с остеомиелитом, флегмоной, разрывом фурункула.
- Инфекционные болезни. Предпосылками для развития бурсита являются: золотистый стафилококк, сифилис, туберкулез. К острой и хронической форме скопления приводит иерсиниоз — кишечная инфекция, способная протекать по суставному типу. Она передается через воду, переносится грызунами, вероятно заражение от человека к человеку. С накоплением жидкости связан бруцеллез — болезнь, передаваемая от крупного рогатого скота. При инфекционном поражении локтевого сочленения важно исключить болезнь Лайма, переносимую клещами. Она проявляется повышением температуры тела, ознобом, болевым синдромом, слабостью.
Это лишь часть заболеваний, вызывающих скопление жидкости в локтевом суставе. Оценить состояние и назначить лечение может только врач.
Нарушение обмена веществ
Жидкость в локтевом суставе может скапливается из-за задержки солей в организме. Нарушение обмена веществ в области локтя может быть связано с:
- сахарным диабетом или иной эндокринной патологией;
- беременностью;
- несбалансированным питанием;
- стрессом или психоэмоциональной перегрузкой;
- климаксом;
- недостаточной физической нагрузкой;
- алкоголизмом и наркоманией.
Симптомы
Состояние может вызывать:
- Болевые ощущения. Вероятна резь, сдавливание, жжение, тянущая боль.
- Ограничение подвижности. Амплитуда движения поврежденного сустава значительно сокращается.
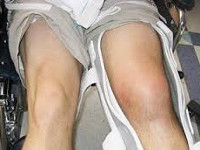
- Отечность. Отек над суставом после ушиба или в острой стадии может быть внушительным. При хроническом течении наблюдается легкая отечность области.
- Изменение цвета кожи. Если скопилась жидкость в локтевом суставе, то вероятны покраснения, посинения, кожи.
- Колебание температуры. Наблюдается как потепление кожи в пораженной области, так и повышение общей температуры тела.
- Ухудшение самочувствия. Скопление жидкости в суставной полости вызывает слабость, отрицательно сказывается на работоспособности.
Тяжелая форма бурсита сопровождается появление свищей и гнойного артрита. Если припухлость возникает быстро, в течение одного-двух дней, а боль выражена явно, то речь идет об остром типе. При плавном нарастании болевых ощущений и отечности предполагают хронический вид.
 Симптомы бурсита
Симптомы бурсита
Диагностика
В 100%-ах случаев необходима комплексная диагностика, которая позволит установить причины развития и степень тяжести. Выделяют следующие диагностические методики:
- Анамнез и консультация. Рекомендовано коллегиальное обследование. Принимают участие ревматологи, травматологи, ортопеды, инфекционисты.
- Рентгенография. Позволяет получить информацию о состоянии опорно-двигательного аппарата. В большинстве случаев не дает полноценного понимания картины.
- МРТ и КТ. Для детального изучения ЛС врач может назначить магнитно-резонансную или компьютерную томографию.
- Клинические анализы. Общее состояние и уровень развития воспалительного процесса определяются количеством лейкоцитов, С-реактивного белка. Причины заболевания устанавливаются путем проведения реакций на инфекции и специфических суставных проб (АЦЦП, ревматоидный фактор, HLA-27B).
Современные методы диагностики позволяют в течение 2-3 дней поставить точный диагноз, перейти к терапии и минимизировать последствия скопления в локте жидкости.
Лечение
Терапия любых суставных патологий проводится в течение длительного времени. Методы лечения подбираются в зависимости от основного диагноза. Для облегчения состояния пациента необходимо снять симптомы. Лечение локтевого сустава подразумевает применение инструментальных методик, фармакотерапии, физиопроцедур.
Откачка жидкости
Показан при ограниченном движении рукой, сильном отеке. Метод позволяет избавиться от излишней жидкости в течение 30 минут. Лечащим врачом проводится дезинфекция кожи и введение шприца в полость для последующей откачки выпота. Требуется дальнейшее наблюдение, при необходимости — назначения противовоспалительных препаратов. Относится к симптоматической терапии. Без лечения первопричины скопление жидкости возникнет вновь в 85% случаев.
Лекарственные препараты
Лечение бурсита локтевого сустава подразумевает прием целого ряда препаратов.
Таблица 1. Лекарства при бурсите верхних конечностей
Группа | Подробнее |
Нестероидные противовоспалительные | При затяжном и остром бурсите помогают не только снять боль, но и купировать воспаление. Оказывают жаропонижающее действие. Негативно сказываются на ЖКТ |
Кортикостероиды | Стероидные гормоны, обладающие выраженным противовоспалительным действием. Позволяют замедлить прогрессирование деструктивного процесса в локте |
Хондропротекторы | Стимулируют синтез коллагена, ускоряя восстановление хрящевой ткани |
Антибиотики | Показаны при скоплении, основной причиной которого является инфекция |
Обезболивающие | Предназначены для снятия боли, но не имеют лечебного действия |
Указанные препараты можно использовать только по назначению врача. Все они подбираются под виды заболевания. При неправильном приеме способны вызвать ухудшение и осложнения.
Физиопроцедуры
Для терапии посттравматического синдрома, облегчения состояния при аутоиммунных состояниях и синовитах/бурситах иной этиологии рекомендованы физиопроцедуры. Речь идет о:
- Пазмолифтинге. Инъекции очищенной собственной плазмы крови стимулируют регенерацию тканей, купируют воспаление слизистых, облегчают боль. Лечат как острый, так и хронический бурсит. Среди показаний артриты и подагра, ревматоидный артрит и болезнь Бехтерева.
- Лазерной стимуляции. Процедура увеличивает кровоснабжение в пораженной области. Снимает боль, ограничение подвижности, отечность.
- Иглоукалывание. Позволяет запустить регенерирующие процессы после механического повреждения, перенесенного суставного заболевания.
- Магнитотерапия пораженной области. Облегчает клинические симптомы, ускоряет выздоровление.
Указанные способы можно использовать единовременно по назначению врача.
 Лечение локтевого сустава
Лечение локтевого сустава
Народные средства
Лечение народными средствами довольно рискованно. Капуста, прикладываемая на место ушиба, медовые компрессы и растирания малоэффективны. Использование народной медицины — трата времени. В ряде случаев острое состояние перерастает в хронический бурсит из-за несвоевременных мер.
Процедуры в домашних условиях без согласования со специалистом способны нанести непоправимый вред. После падения или обнаружения признаков патологии стоит тут же обратиться к врачу.
Комплексный подход в нашей клинике
Доктора нашей клинике эффективно лечат скопление жидкости, связанной с дебютом различных заболеваний. Мы руководствуемся комплексным подходом, всегда применяя несколько различных терапевтических способов. К ним относятся:
- PRP-терапия (плазмолифтинг). Бурсит сопровождает выраженный болевой синдром. После применение плазмолифтинга проблему боли, отечности, покраснения удается устранить через 1-12 сеансов.
- Электрофорез. Использование слабых разрядов тока купирует ограничения движения, боль, отек. Процедура стимулирует восстановление суставной ткани и сокращает количество жидкости.
- Иглоукалывание. Оказывает выраженный оздоравливающий эффект для пациентов с хроническими заболеваниями. Снимает симптомы, ухудшающие качество жизни.
- Пункция. Применяется для откачивание выпота из суставной полости.
Пациенту также назначаются необходимые диагностические мероприятия. Все лечение строится индивидуально, исходя из результатов обследования.
Лимфостаз нижних конечностей

Хирург
Стаж 36 лет
Врач-хирург высшей категории, доктор медицинских наук, член International Association of Surgeons, Gastroenterologists and Oncologists
Записаться на прием
Лимфостаз нижних конечностей — это лимфатический отек, который обуславливается тем, что нарушается отток лимфы и она застаивается в тканях. Визуально видно, что нога, которая подвержена этому заболеванию, увеличена в размерах, раздута. Но поговорим о симптомах подробнее.
Симптомы с учетом стадии
Симптомы лимфостаза нижних конечностей отличаются в зависимости от того, на каком этапе находится болезнь. При первой стадии отек легкий и обратимый. Он проявляется обычно к вечеру, локализуется возле пальцев, в области голеностопного сустава, с тыльной стороны стопы. Ткани остаются довольно мягкими, а утром эти проявления проходят, нога выглядит обычно.
На второй стадии отек уже необратим. Это означает, что он не спадает утром, а постоянно держит свою форму. Соединительная ткань разрастается, сам отек постепенно поднимается. Все это может длиться годами, ситуация ухудшается постепенно. Со временем кожу над отеком невозможно собрать в складку, она как бы натянута. При этом проявляются чувство дискомфорта, тяжести, начинается болевой синдром. В местах соприкосновения кожи с одеждой и трения могут появляться раны, язвы, из которых сочится лимфа. А еще кожа приобретает синюшный оттенок.
На третьем этапе наблюдается так называемая слоновья болезнь — это наиболее сложная стадия заболевания. Для ее характерны опасные осложнения: фиброз, язвы разных видов, потеря контуров конечности и многое другое. Все это сильно отражается на физических возможностях пациента, а также на его психологическом состоянии.
Есть и более общие симптомы лимфостаза нижних конечностей. К ним относят сильную утомляемость, слабость, головные боли, сильную прибавку веса (вплоть до ожирения), боли в суставах. За счет физического и психического напряжения у человека снижается концентрация внимания, он становится более рассеянным, сложнее справляется с простыми задачами.
Очевидно, что в данном случае лучше не доводить до третьей стадии и обращаться к врачам как можно быстрее.
Причины в зависимости от вида заболевания
Поскольку выделяют первичный и вторичный вариант заболевания, причины возникновения лимфостаза нижних конечностей будут сильно зависеть от типа болезни.
Если заболевание первичное, речь идет о врожденной проблеме, которая обусловлена малым диаметром лимфатических сосудов, их аномалиями, недоразвитием лимфатической системы и некоторыми другими факторами.
Когда мы говорим о вторичном заболевании, это означает, что на его развитие повлияли факторы, накопленные за годы жизни. В таком случае причины лимфостаза нижних конечностей выглядят так:
- повреждение лимфатических путей в результате разных травм, включая вывихи, переломы;
- образование рубцов после ожогов (рубцы должны влиять на лимфатическую систему);
- некоторые проблемы с сердечно-сосудистой системой;
- новообразования лимфатической системы — как злокачественные, так и доброкачественные;
- рожа и другие воспаления;
- заражение некоторыми паразитами, которые внедряются в лимфососуды;
- хирургические вмешательства, которые были проведены в зоне грудной полости либо клетки;
- разные патологии, связанные с работой почек;
- постельный режим, растянувшийся на длительный срок и предполагающий неподвижность пациента.
Причины возникновения лимфостаза нижних конечностей всегда сводятся к тому, что происходит застой лимфы, способствующий дальнейшему отеку. И чем бы ни обуславливался этот процесс, пациенту обязательно нужна помощь специалистов, всестороннее обследование и лечение.
Диагностика
Для диагностики заболевания необходимо обратиться за помощью к сосудистому хирургу (флебологу, лимфологу, ангиохирургу). Пациента осмотрят, соберут все необходимые данные, а затем отправят на дальнейшее обследование.
- Лимфографию. Это метод рентгенологического исследования, который позволяет получить много полезной информации о том, как развиты и работают лимфатические сосуды.
- Лимфосцинтиграфию. Этот способ предполагает использование гамма-камеры, а чтобы она дала нужную картинку, для начала пациенту вводится изотопное вещество.
- Доплерографию — УЗИ сосудов с эффектом Доплера.
- УЗИ органов малого таза.
- Общий анализ и биохимию крови.
- Общий анализ мочи.
- Всестороннее исследование сердца. В него входят ЭКГ и УЗИ.
Не стоит удивляться многостороннему исследованию — выяснив причины возникновения лимфостаза нижних конечностей и исключив многие заболевания и проблемы, врачи могут подобрать наиболее эффективную программу лечения. Чем раньше пациент обратится за помощью, тем проще будет эта программа.
Лечение
Поскольку заболевание обуславливается множеством факторов, лечение лимфостаза ног представляет собой целый комплекс мер. Консервативный подход, включающий массаж, специальную диету, а также применение некоторых медикаментов, реализуется только на первой стадии болезни. Одновременно с этим врачами дается много дополнительных рекомендаций:
- избегать теплового воздействия. То есть нужно исключить баню, сауну, солярии и т.д.;
- носить мягкую, не сдавливающую обувь без каблука;
- избегать долгих статических нагрузок. Не допускается долго сидеть либо стоять, необходимо в меру двигаться;
- устранять лишние физические нагрузки, особенно чрезмерные;
- носить только мягкую и свободную одежду;
- заботиться о том, чтобы кожа ног всегда была увлажнена, не терлась об одежду и другие вещи и т.д.
Список ограничений, которые обозначит врач, важно полностью выполнять — при такой болезни даже минимальная рана или нежелательная язва могут сильно осложнить дело.
Но лечение лимфостаза нижних конечностей не ограничивается только перечисленными рекомендациями. К распространенным методам борьбы с этой проблемой относят следующее:
- кинезиотерапия, компрессионное лечение. В первом случае подразумевается проведение лимфодренажного массажа, а также выполнение упражнений лечебной физкультуры. Во втором случае речь о ношении специального белья, а также бинтовании, которое при помощи давления меняет перераспределение лимфы;
- лекарственная терапия. Тут трудно перечислить конкретные препараты, потому что в зависимости от ситуации используются средства из более чем десяти категорий. Это и диуретики, и флеботропные средства, и многое другое — все назначается индивидуально;
- физиотерапевтические методы. Магнитотерапия, лазеротерапия, УФО и многое другое помогает облегчить состояние пациента;
- хирургическое вмешательство. Оно показано в критических случаях, когда другие методы не позволяют справиться с проблемой.
Чем раньше будет начато лечение, тем выше шанс, что лимфостаз ног будет нейтрализован и пациент продолжит полноценную жизнь. Чем дальше развивается болезнь, тем серьезнее риски инвалидизации и необратимых изменений. Как правило, болезнь не грозит пациенту смертью, но при этом лишает его возможности выполнять много простых вещей (вплоть до обычного передвижения), сильно снижает качество жизни, плохо действует на психику.
Вопросы-ответы
Может ли лимфостаз нижних конечностей привести к смерти?
Это крайне редкий исход, но его риски не исключены. У 1-3% пациентов случаев наблюдаются фатальные изменения в организме, которые в совокупности с другими факторами могут быть летальными. Чтобы не доводить до таких рисков, обращаться за помощью профессионалов нужно уже в тех случаях, когда пациент заметил изменения уровня первой стадии.
Помогут ли народные методы лечения?
При данном заболевании допустимы некоторые народные средства, но только в качестве дополнения к основной программе лечения и исключительно после консультации у врача и его одобрения.
Насколько необходимо соблюдать лечебное питание?
Диета при лимфостазе нижних конечностей направлена на то, чтобы улучшить обмен жидкостей в организме, поэтому предполагает регулировку питьевого режима, снижение количества употребляемой соли, отказ от продуктов, вызывающих чрезмерную жажду. Это важный пункт лечения, поэтому необходимо придерживаться рекомендаций врача.
- ОФС.1.2.1.2.0003.15 Тонкослойная хроматография // Государственная фармакопея, XIII изд.
- Ковнер, «Очерки истории M.».
- Wise, «Review of the History of Medicine» (Л., 1967).
- https://clinica-paramita.ru/info/zhidkost-v-loktevom-sustave/.
- https://www.medicina.ru/patsientam/zabolevanija/limfostaz-nizhnih-konechnostej/.
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- Киржанова Е. А., Хуторянский В. В., Балабушевич Н. Г., Харенко А. В., Демина Н. Б. Методы анализа мукоадгезии: от фундаментальных исследований к практическому применению в разработке лекарственных форм. Разработка и регистрация лекарственных средств. 2014; 3(8): 66–80. DOI: 10.33380/2305-2066-2019-8-4-27-31.
- Frédault, «Histoire de la médecine» (П., 1970).
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.