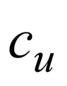Коленный сустав — одна из мощнейших структур в нашем теле. Однако именно колено больше всего подвержено различным травмам и возрастным изменениям, таким как артроз. Рассказываем, что такое растяжение связок, почему оно происходит, как его избежать и лечить.
Растяжение коленных связок часто путают с так называемым «растяжением мышц на ноге под коленом», или с повреждением сухожилий. Что же такое связки? Связками называют структуры, которые очень важны для обеспечения стабильности сустава, но в то же время позволят суставу двигаться. Связочный аппарат колена позволяет этому суставу сгибаться, контролируя чрезмерные движения.
У людей колено соединяет бедренную часть ноги с голенью и состоит из двух суставов: одного между бедренной и большеберцовой костями, а другого — между бедренной костью и надколенником. Коленный сустав — самый большой сустав в теле человека. В нем может происходить сгибание и разгибание, а также небольшое внутреннее и внешнее вращение. Его часто также называют сложным суставом.
В колене есть четыре основные связки, которые делятся на коллатеральные и крестообразные. Первые обнаруживаются по бокам данного сустава. Медиальная (внутренняя) коллатеральная связка проходит изнутри колена и крепится к бедренной и большеберцовой костям. Латеральная (наружная) идет снаружи и соединяет бедренную и малоберцовую кости. Данные связки препятствуют патологическому смещению костей и стабилизируют сустав.
Рис. 1 Строение связочно-капсульного аппарата
Крестообразные связки, как видно из названия, характерно пересекаются друг с другом и находятся внутри коленного сустава. Существуют передняя и задняя крестообразные связки. Они также стабилизируют колено и препятствуют смещению большеберцовой кости относительно бедренной в прямом и обратном направлении.
Таким образом, коллатеральные связки колена предотвращают чрезмерное движение из стороны в сторону, в то время как крестообразные связки важны как для вращения, так и для устойчивости вперед-назад.
Симптомы при растяжении связок под коленом
Наиболее частыми симптомами растяжения связок колена являются боль и отек, которые возникают сразу же после травмы. Также симптомы могут ухудшаться в течение первых 48 часов, а затем постепенно исчезают в зависимости от тяжести повреждения. Нередко пациентов может беспокоить нестабильность сустава и смещение его составляющих.
Таким образом, растяжение и следующая за ним нестабильность сустава может привести к различным переломам и вывихам, лечение которых может быть достаточно сложным. Именно поэтому важно, чтобы пациенты при подозрении на данный вид патологии были вовремя обследованы и в дальнейшем получили соответствующее лечение и реабилитацию.
Причины
Растяжение связок колена может быть вызвано различными травмами, которые иногда возникают при занятиях спортом. Важно отметить, что травмой может считать, как «контактное» событие (удар конечности), так и «неконтактное» (например, растяжение при интенсивной тренировке, пренебрежение правилами безопасности).
Также данная проблема может возникнуть дома или на рабочем месте после падений или других повреждений, часто встречается при различных дорожно-транспортных происшествиях и нарушениях техники безопасности на различных производствах.
Нередко растяжение связок, а также другие травмы пациенты получаются из-за неправильной организации тренировок, чрезмерного использования горизонтальных беговых дорожек или отсутствия должной разминки и растяжки.
Передняя крестообразная связка обычно растягивается во время одного из следующих движений колена: внезапная остановка, скручивание, поворот, крайнее перенапряжение (гиперэкстензия); или прямой удар по внешней стороне колена или голени. Эти травмы наблюдаются среди спортсменов, занимающихся футболом, баскетболом, футболом, регби, боевыми искусствами, гимнастикой и лыжным спортом.
Чаще всего задняя крестообразная связка травмируется из-за прямого удара передней части колена, например, удара при дорожно-транспортном происшествии или резкого приземления на согнутое колено во время занятий спортом.
Медиальная коллатеральная связка может быть травмирован из-за сильного выгибания ноги наружу, в сторону от бедра (встречается наиболее часто у лыжников и борцов). Наружная коллатеральная связка травмируется редко, потому что её область обычно защищена противоположной ногой
Разрыв связки бывает следующих степеней:
Степень I: легкая травма, которая, вероятно, вылечится после изменения режима отдыха и активности в течение 1-2 недель.
Степень II: травма средней степени тяжести с частичным разрывом связки, которая потребует большего ограничения в деятельности и может занять 4-6 недель для восстановления.
Степень III: полный или почти полный разрыв связки. В зависимости от поврежденной связки может потребоваться более длительная реабилитация или хирургическое вмешательство.
Рис. 2 Степени разрывов связок
Эта классификация обладает несколькими минусами, например, она достаточно субъективная, однако она очень важна для понимания серьёзности патологии и прогнозирования восстановления.
Диагностика
Обследование при подозрении на данное заболевание включает тестирование врачом различных связок, которые могут быть травмированы. Доктор с помощью специальных приемов может определить в какой именно связке произошло растяжение.
Часто рентген и магнитно-резонансная томография (МРТ), выполняются, если есть подозрение на более серьезную травму или если диагноз неясен.
В современной медицине диагноз «растяжение связок колена» не ставится по двум причинам:
- Важно знать, какая именно структура повреждена, так как это имеет большое значение для дальнейшего ведения пациентов. Например, травмы передней крестообразной связки (ПКС) часто требуют хирургической реконструкции. С другой стороны, для повреждения медиальной коллатеральной связки (MCL) достаточно редко прибегают к оперативному вмешательству.
- Он не информативен, так как невозможно определить по этому диагнозу степень повреждения. Незначительные изменения обычно требуют соответствующей малоинтенсивной терапии. Противоположно более тяжелые травмы могут потребовать серьезного лечения, реабилитации и, возможно, хирургического вмешательства.
Таким образом, если вам или вашим близким поставили диагноз растяжение связок колена, постарайтесь получить дополнительную информацию. Узнайте, какие связки повреждены и степень этого повреждения. Как было сказано до этого, это необходимо для дальнейшего лечения и реабилитации.
Лечение
Обычно первые две степени лечатся консервативно. Врач определяет сроки терапии и восстановления. Если у вас растяжение связок колена I или II степени, ваш доктор, вероятно, порекомендует вам следовать следующим правилам:
- иммобилизируйте сустав — сделайте его неподвижным;
- приложите холод к травмированному участку, это уменьшит отек;
- используйте эластичный бинт, чтобы сжать припухлость;
- старайтесь держать поврежденную конечность как можно выше.
Ваш врач может посоветовать вам носить коленный бандаж на короткое время и принимать нестероидные противовоспалительные препараты (НПВП), такие как, например, ибупрофен, нимесулид или препараты из группы коксибов, чтобы облегчить боль и уменьшить отек. По мере того, как болевые ощущения в колене постепенно начнут утихать, лечащий доктор назначит программу реабилитации. Последняя направлена на то, чтобы укрепить мышечную массу вокруг колена. Она должна помочь пациенту стабилизировать коленный сустав и предотвратить его повторную травму.
Если у диагностировано растяжение связок колена III степени или травма нескольких связок, лечение зависит от конкретного типа растяжения.
При повреждении крестообразных связок III степени может быть использован хирургический путь восстановления. При этом используется либо небольшой отрезок собственной ткани пациента (аутотрансплантат). Почти во всех реконструкциях коленного сустава используется артроскопическая хирургия под контролем камеры. Этот метод считается малотравматичным и не оставляет после себя больших повреждений кожи.
Растяжение медиальной коллатеральной связки степени III обычно лечится консервативно с помощью вышеописанных четырех правил, НПВП и физиотерапии. Однако в некоторых случаях для восстановления может также использоваться оперативное вмешательство.
Тяжелое растяжение наружной коллатеральной связки часто восстанавливается хирургическим путем.
При одновременном повреждение нескольких связок доктор обсуждает с пациентом различные варианты хирургического вмешательства.
Несколько советов о том, когда необходимо обратиться в клинику при повреждении колена:
- сустав стал очень болезненным или опухшим;
- резко перестал выдерживать массу тела человека;
- есть ощущение, что может колено прогнуться или вывихнуться кость.
Профилактика и прогноз
Почти все пациенты с рассматриваемой травмой могут рассчитывать на полное выздоровление после надлежащего лечения и хорошей программы физиотерапии. Почти все растяжения связок и большинство растяжений имеют отличный прогноз.
В качестве долгосрочного осложнения у некоторых людей может возникнуть боль в результате остеоартрита в травмированном коленном суставе. Этот симптом может проявиться только через много лет после первой травмы колена.
Как восстановить колено после растяжения связок?
Данный вопрос является одним из главных для каждого пациента вне зависимости занимается ли он профессиональным спортом или же получил травму в бытовых или рабочих условиях. Выше мы разобрали, что данный вид патологии имеет разнообразное количество форм, от которых и будет зависеть лечение и реабилитация больного.
Главный совет, который можно дать по поводу реабилитации: выполнять рекомендации лечащего врача. Связочный аппарат колена можно и нужно восстанавливать. Это необходимо для обеспечения нормальной подвижности и функциональности конечности.
После успешного лечения и реабилитации пациенту необходимо следовать следующим правилам:
- избегать чрезмерной нагрузки на сустав;
- заниматься спортом после предварительной разминки и «разогрева» связочного аппарата;
- контролировать массу тела, а также баланс витаминов и минералов;
- использование эластичные бинты, а также специальные наколенники.
Нестероидные противовоспалительные средства в схеме лечения растяжений связок, сухожилий и мыщц
Для цитирования: Мавсисянц Л.А. Нестероидные противовоспалительные средства в схеме лечения растяжений связок, сухожилий и мыщц. РМЖ. 2005;7:411.
Известные американские специалисты Джон Пальяно и Дуг Джексон провели большое клиническое исследование для того, чтобы определить природу различных беговых травм и причины, их вызывающие. В течение 10 лет они обследовали 3273 травмированных бегунов различной подготовленности, проанализировали более 40 характеристик травмированных спортсменов (возраст, пол, массу тела, условия получения травм, обувь, тренировочные методы и т.д.) и определили общие причины, характеристики и симптомы травм.
Травмы были разделены на «женские» и «мужские». Так, у мужчин чаще всего встречаются: воспаление подошвенного апоневроза, повреждения сухожильно-связочного аппарата, функциональная недостаточность коленного сустава, у женщин — воспаление надкостницы, «колено бегуна» (хондромаляция). Бегуны старше 40 лет больше предрасположены к травмам спины и стопы. Вот еще некоторые выявленные тенденции: чаще получали травмы бегуны с малым объемом бега (менее 20 миль (32 км) в неделю) — 46%; большинство травмированных (66%) применяли только длительный медленный бег, остальные 34% включали некоторые формы скоростной работы; почти каждый (90%) спортсмен применял регулярно упражнения на растягивания до и после бега; начинающие (14%) травмировались не так часто, как те, у кого стаж бега был более 6 лет (38%); мужчины травмировались в два раза чаще женщин.
Среди всех травм авторы выделили 10 наиболее часто встречающихся и 5 причин их возникновения: 1) слишком большой объем, интенсивность тренировки, быстрое повышение нагрузки; 2) бег по слишком твердой, холмистой или неровной поверхности; 3) слабые, негибкие мышцы; 4) Бег в несоответствующей обуви; 5) дефекты в строении стопы.
Растяжения связок,
сухожилий и мышц
Повреждения сухожильно-связочного аппарата является одной из наиболее актуальных и часто встречающихся причин, ограничивающих физическую деятельность людей, ведущих активный образ жизни. Основным этиологическим фактором служит острое травматическое повреждение, называемое растяжением, либо избыточная циклическая нагрузка в течение длительного времени — перенапряжение. Растяжения связок, сухожилий и мышц — это острые и травматические по причине повреждения. Существуют три степени тяжести растяжения связок:
I степень — небольшая боль из-за разрыва нескольких волокон связки.
II степень — умеренная боль, отек и нетрудоспособность.
III степень — сильная боль из-за разрыва связки и последующая нестабильность сустава.
Растяжение мышцы, в свою очередь, является травматическим повреждением самих мышечных волокон или соединения мышцы и сухожилия и классифицируется также по трем степеням тяжести:
I — умеренная.
II — средняя степень повреждения, связана со слабостью пораженной мышцы, ее болезненным сокращением.
III — полный разрыв соединения мышцы и сухожилия, проявляющийся сильной болью и невозможностью сокращения поврежденной мышцы.
Перенапряжение — это не острое, повторяющееся поражение мягкотканых структур вследствие постоянно случающихся микротравм, которое ведет к изменению локальной микроциркуляции и, как следствие, к дегенеративным процессам в мягких тканях, где при микроскопии отмечается нарушение структуры местных тканей с их лизисом, лейкоцитарной инфильтрацией и экстравамацией крови. Повторяющиеся движения за время длительной работы приводят к возникновению повреждения от «переиспользования» у людей некоторых профессий. Приблизительно 10-20% музыкантов, машинисток, кассиров и рабочих конвейера жалуются на рецидивы синдрома растяжения, среди спортсменов этот процент колеблется от 30 до 50. Повреждения из-за перенапряжения (перетренировки) подразделяются на четыре степени:
I степень — боль только после физической активности.
II степень — боль во время и после физической нагрузки, не влияющая на результат работы.
III степень — боль во время и после физической нагрузки, влияющая на результат работы.
IV степень — постоянная боль, нарушающая ежедневную физическую активность.
Следует также отметить, что поражение сухожильного аппарата может протекать в виде «тендинита», «тендиноза» и «теносиновита».
Тендинит возникает из-за травмы сухожилия и связанного с нею разрушения сосудов и острого, подострого или хронического воспаления.
Тендиноз — это невоспалительной природы атрофия и дегенерация волокон внутри сухожилия, часто связанная с хроническим тендинитом, которая может привести к частичному или полному разрыву сухожилия.
Теносиновит — это воспаление паратендона, который является наружным влагалищем некоторых сухожилий и выстлан синовиальной мембраной.
Мы остановимся на нагрузочных повреждениях, вызванных часто повторяющимися однообразными движениями, то есть на перенапряжении, а также постараемся учесть легкие степени растяжения связок, сухожилий и мышц, поскольку травма, сопровождающаяся разрывом этих структур, в большинстве случаев требует хирургического лечения (повреждение передней крестообразной связки и коллатеральных связок коленного сустава, разрыв ахиллова сухожилия).
Виды повреждений:
Наиболее часто встречающиеся виды повреждения из-за перенапряжения (перетренировки):
— синдром трения илиотибиального тракта, «колено прыгуна», подошвенный фасциит;
— сухожилий — тендинит ахиллова сухожилия, верхненадколенниковый тендинит, тендинит задней большеберцовой мышцы.
Синдром трения илиотибиального тракта (СТИТ) — это боль по латеральной поверхности коленного сустава вследствие раздражения и воспаления дистальной части илиотибиального тракта, когда он проходит над латеральном мыщелком бедренной кости. Боль усиливается при пальпации дистальной части тракта в момент разгибания ноги в коленном суставе. СТИТ возникает при чрезмерно интенсивном беге, беге по пересеченной местности.
«Колено прыгуна» — так называемый тендинит надколенника. Часто встречается у прыгунов в высоту, баскетболистов и волейболистов, бегунов. Характеризуется болями в нижнем полюсе надколенника, в месте прикрепления связки надколенника. Развивается из-за постоянного повреждения данной области, когда не происходит восстановления и заживления травмы.
Бурсит надколенника сопровождается болью, отеком и местным повышением температуры в сумке надколенника, которая расположена поверхностнее надколенника. Вызывается бурсит повторной травмой или нагрузкой, как при стоянии на коленях.
Воспаление ахиллова сухожилия проявляется болью в пятке, иногда болью по задней поверхности ноги. Дорсальное и подошвенное сгибание стопы усиливает боль, область наибольшей болезненности находится на 2-3 см проксимальнее места соединения сухожилия с пяточной костью. Сухожилие может быть отечно и утолщено, причиной чаще является спондилоартропатия с поражением периферических суставов (болезнь Рейтера, анкилозирующий спондилоартрит), а также травма.
Подошвенный фасциит или пяточная шпора анатомически возникает из места прикрепления короткого сгибателя пальцев, локализующегося по переднемедиальному краю бугристости пяточной кости несколько глубже места прикрепления подошвенной фасции. Перенапряжение одной из этих структур, как считается, приводит к возникновению реактивной воспалительной продукции костной ткани или формированию шпоры вторично из-за тракции этих структур. Однако остается неясным, какой из механизмов ответственен за это. В любом случае шпора вторична по отношению к перенапряжению.
Также следует упомянуть о такой патологии, как «расколотая голень» — это повреждение от перетренировки, вызываемое хронической тракцией надкостницы большеберцовой кости. При этом поражаются либо берцовые мышцы, либо m. soleus, что характеризуется постепенно начинающейся болью по переднемедиальной или заднемедиальной поверхности голени. Боль возникает у спортсменов на старте забега, во время бега стихает и вновь усиливается после окончания забега. При пальпации определяется болезненность по заднемедиальному краю большеберцовой кости, обычно на границе средней и нижней трети. Боль усиливается при дорсальном сгибании стопы против сопротивления.
Лечение
Первичная терапия:
• Защита от нагрузки
• Отдых
• Лед
• Давящая повязка
• Возвышенное положение
• Поддержка повязкой
Вторичная терапия
• Физиотерапия
• Реабилитация
• Инъекции
• Лечебная физкультура
• Обследование и повторное обследование
• Салицилаты
Основой лечения является раннее обезболивание и противовоспалительная терапия травмы мягких тканей, особенно в случаях сопутствующего миозита. Длительно текущее воспаление ухудшает процесс заживления мягких тканей, что приводит к их детренированности и функциональной недостаточности. При активном воспалительном процессе важен относительный отдых для области поражения. Лед эффективен как противовоспалительный агент только в первые часы после травмы, затем предпочтительней использовать тепло. Иммобилизация шиной или повязкой может применяться для усиления защиты травмированной конечности или части ее от нагрузки. Инъекции кортикостероидов при хронических процессах не дают полного излечения, к тому же они увеличивают скорость деградации коллагена, снижают синтез нового коллагена, уменьшают прочность сухожилия при растяжении, что приводит к его разрыву, если инъекции выполнять неправильно или очень часто. В связи с этим их применение оправдано только в остром периоде и не чаще 1 раза в 2-3 недели. Необходимо также использовать нестероидные противовоспалительные препараты (НПВП) per os. Длительное их применение рекомендуется при хронических состояниях перенапряжения, при острой травме они действенны в течение 72 часов. Эффективным методом лечения травматических повреждений мягких тканей является и локальная терапия с использованием мазей и гелей, содержащих НПВП.
Хорошо зарекомендовавшим себя препаратом группы НПВП является Нурофен Плюс (Nurofen Plus). Это комбинированный препарат, действие которого обусловлено эффектами входящих в его состав компонентов ибупрофена (200 мг) и кодеина фосфат (12,8 мг). Оба действующих начала препарата хорошо известны и длительное время применяются в клинической практике. Их комбинация обеспечивает как центральное, так и периферическое действие. Ибупрофен — НПВП, производное фенилпропионовой кислоты. Ибупрофен широко применяется во всем мире, а в последнее десятилетие стал эталоном, с которым сравнивают эффективность и переносимость других анальгетиков. Оказывает анальгезирующее, жаропонижающее и противовоспалительное действие. Прекрасный профиль безопасности позволил выделить ибупрофен из ряда других препаратов этой группы и придать ему статус безрецептурного средства. Основной механизм действия ибупрофена состоит в ингибировании синтеза простагландинов, что приводит к повышению порога болевой чувствительности рецепторов афферентных нервных волокон по отношению к соответствующим медиаторам (гистамин, субстанция Р, серотонин, брадикинин). Кроме того, согласно экспериментальным исследованиям ибупрофен ингибирует миграцию лейкоцитов из кровеносного русла в поврежденные ткани. Кодеина фосфат — алкалоид опия фенантренового ряда, агонист опиоидных рецепторов. Оказывает анальгезирующее действие, при совместном применении с ибупрофеном усиливает его анальгезирующее действие. Кодеин в отличие от ибупрофена имеет центральное действие. Он способен слабо связывать опиоидные рецепторы, и часть его превращается в морфин. Помимо этого, кодеин ингибирует выделение субстанции Р — нейропептида, который снижает порог болевого восприятия. Кодеин быстро всасывается из желудочно-кишечного тракта, после чего в значительной степени метаболизируется в печени. Приблизительно 10% принятой внутрь дозы превращается в морфин и экскретируется с мочой.
Состав и форма выпуска:
Таблетки, покрытые пленочной оболочкой 1 табл.
Ибупрофен 200 мг
Кодеин (в форме кодеина фосфата полугидрата) 10 мг
Вспомогательные вещества: МКЦ; натрия крахмал гликолат; гипромеллоза; повидон; крахмал кукурузный прежелатинизированный.
Взрослым и детям старше 12 лет препарат назначают по 1-2 таб. каждые 4-6 ч. Максимальная суточная доза — 6 таб. Таблетки следует запивать водой.
Нурофен в таблетках и капсулах уже получил признание российских специалистов и потребителей благодаря высоким эффективности и качеству. Сейчас большим спросом пользуется Нурофен гель. Активным веществом геля, как и у всех продуктов Нурофен, является ибупрофен. При нанесении Нурофен гель моментально впитывается и начинает действовать, устраняя воспаление и боль. Клинические испытания продемонстрировали высокую эффективность и быстроту лечебного эффекта геля Нурофен. Благодаря легкой приятной текстуре он очень удобен в применении, поскольку не оставляет следов на одежде и практически не имеет запаха. Гель Нурофен применяется не только при болях в суставах, при ушибах, растяжениях и спортивных травмах, но и при болях в спине. Форма выпуска: тюбик 50 г.
Выводы
Травмы опорно-двигательного аппарата встречаются часто. И в схеме их лечения важную роль занимают НПВП (как per os, так и местно). Среди этой группы особое место занимает препарат Нурофен. Сегодня он представлен более чем в 120 странах мира и эффективно применяется при лечении различного рода болей и лихорадки миллионами людей. В России Нурофен появился в 1997 году, и довольно быстро стал одним из лидирующих брендов на рынке болеутоляющих и жаропонижающих препаратов. Нурофен плюс обеспечивает направленное двойное действие против сильной боли благодаря появлению в России единственной комбинации двух веществ — ибупрофена и кодеина. Клинически доказано, что Нурофен плюс обладает эффективностью и направленным действием ибупрофена и дополнительным преимуществом кодеина, обладающего выраженным общим обезболивающим эффектом.
Нурофен гель действует непосредственно в месте возникновения сильной боли. Использование современных препаратов местного действия, таких как Нурофен Плюс и Нурофен гель, является эффективным методом купирования боли и сопутствующего воспаления при травматическом повреждении сухожильно-связочного аппарата, что способствует быстрейшему восстановлению физической активности и улучшает качество жизни пациентов.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- Daremberg, «Histoire des sciences médicales» (П., 1966).
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- https://temed.ru/tpost/slhjn63ik1-lechenie-rastyazheniya-svyazok-kolennogo.
- https://www.rmj.ru/articles/obshchie-stati/Nesteroidnye_protivovospalitelynye_sredstva_v_sheme_lecheniya_rastyagheniy_svyazok_suhoghiliy_i_myschc/.
- Baas, «Geschichte d. Medicin».
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение II // Российский биотерапевтический журнал. 2015. № 3. С. 41-47.