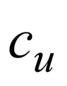Каждый человек замечал: как только он начинает регулярно больше есть, перестает наедаться прежним количеством еды. Значит, желудок растянулся и теперь висит, как большая авоська, требуя наполнения и вызывая голод. Переходя на маленькие порции еды, мы его сжимаем обратно. Миф о растянутом желудке — один из самых старых. Разбираемся, что на самом деле происходит!
Аппетитом человека (голодом и чувством насыщения) управляет мозг. В гипоталамусе находится центр насыщения, и по умолчанию он настроен на чувство голода. Переключить его на чувство сытости могут разные сигналы, которые считывают разные рецепторы и отправляют в на обработку «вверх». Так работают некоторые гормоны, которые после поступления пищи вырабатывает желудок или двенадцатиперстная кишка. Так работает повышенный уровень глюкозы и аминокислот крови после еды. Свои сигналы сытости производят и жировые клетки с помощью гормона лептин. Получая эти сигналы, мозг понимает, что еда пришла, энергия есть, поэтому голод можно временно выключить.
Чем больше еды поступает в организм, тем больше стимулируются рецепторы. Но организм устроен так, что на любое сильное и продолжительное воздействие он притупляет чувствительность — будь то кофе, наркотики или банальное количество еды. Со временем чувствительность к сигналам сытости снижается, и человек перестает наедаться меньшим количеством еды, хотя раньше ее хватало. Так что для отключения голода требуется бОльшая «доза», и люди начинают больше есть.
Растяжение желудка
Механическое растяжение желудка — тоже один из сигналов, которые считывают рецепторы на его стенках и отправляют в центр насыщения в гипоталамусе. По времени это занимает около 20 минут, поэтому худеющим рекомендуется есть медленнее. Так можно раньше почувствовать насыщение и не съесть слишком много.
Объем желудка — примерно 200-500 мл, в зависимости от конкретного человека. Желудок страдающего ожирением в опустошенном виде не больше желудка стройного человека. Это эластичный орган: когда еда поступает, он растягивается. Когда она покидает его, — сжимается до обычного размера. Если поступит за раз очень много еды, он растянется очень сильно. Но потом все равно сожмется обратно. Так, максимальный объем желудка при растяжении — около 4 литров. Ну а обычный прим пищи увеличивает его до 1.7-2 литров.
Еда не растягивает желудок, механически давя на стенки. Скорее, стоит говорить о расслаблении желудка и увеличении его емкости, и за это отвечает нервная система. Стенки желудка — это мышцы, которые, как и любая мускулатура тела, управляются нервной системой. На стенках желудка есть много рецепторов. При поступлении еды тонус мышц желудка снижается и он рефлекторно расслабляется. Если человек съест непривычно много для себя за один раз, рецепторы на стенках желудка быстро среагируют и отправят сигнал в мозг о выключении голода. Человек испытает чувство переполнения, ощущения, что еда находится на уровне гола, вплоть до тошноты.
Если начать есть огромные порции регулярно, стоп-сигнал отодвигается, рецепторы теряют чувствительность и не отправляют в гипоталамус сгнал о сытости, поэтому человек может есть больше и дольше не чувствует насыщения. Таким образом, речь идет скорее об увеличении емкости желудка в каждом приеме пищи, это результат потери чувствительности рецепторов от постоянной их их стимуляции. Но как только еда выходит из желудка в кишечник, желудок возвращается в свой исходный, обычный размер.
Ушивание желудка
Операции по ушиванию желудка популярны среди людей с ожирением. Самая простая: на него ставят сужающее кольцо и делят его на два неравных отдела с узким проходом между ними. Из-за этого еда медленнее покидает верхнюю камеру, и человек чувствует насыщение.
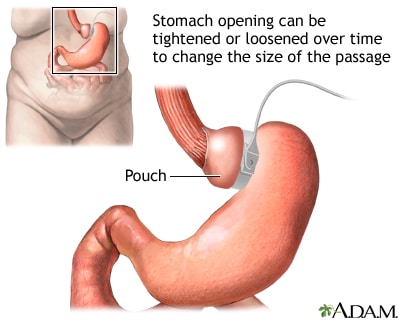
Практикуется так же ушивание желудка с созданием мешочка из верхней части, который напрямую подсоединяется к тонкому кишечнику. Это не отрезание «растянувшейся части», а уменьшение желудка через его деление на две камеры, после чего «рабочей» остаётся только одна. В результате насыщение наступает небольшого количества еды.
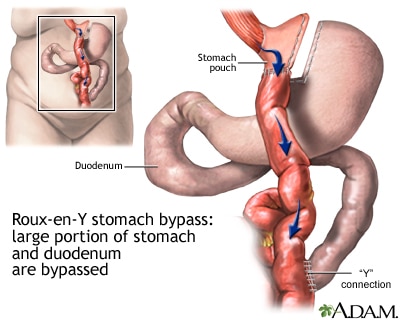
Иногда отрезают часть, но это не «лишняя» часть растянутых стенок желудка, а обычный желудок делают меньше.
Так ограничивают как потребление пищи, так и количество калорий и питательных веществ.
Маленький мешочек, который остается, соединен непосредственно с конечным сегментом тонкого кишечника, полностью минуя верхнюю часть тонкого кишечника. Остается общий канал, в котором смешиваются желчные и панкреатические пищеварительные соки перед входом в толстую кишку. Человек теряет вес, так как большая часть калорий и питательных веществ направляются в толстую кишку, где они не всасываются.
Выводы
Когда мы едим больше, мы начинаем хотеть есть еще больше и уже не наедаемся меньшим количеством еды. В этом смысле, нет разницы, как это человек для себя объясняет. Хотя фактически это связано не с механическим растяжением желудка, а с притуплением чувствительности рецепторов, которое менает центру насыщения отключить голод. В итоге нам кажется, что желудок растянулся, и в него теперь для заполнения приходится класть больше еды.
Может ли желудок растянуться?

Существует множество мифов, которые циркулируют в народе. Один из них «Мой желудок растянулся. Я очень много и очень быстро ел, я виноват, я растянул желудок».
Причем к это работает как для бариатрических пациентов, так и для тех, кто не делал никакой операции. То есть приходят люди перед операцией и объясняют себе свой лишний вес растянутым желудком. Диетологи часто рассказывают истории про то, что у человека большой желудок, поэтому он много ест, а если есть меньше, то желудок сократиться в размерах.
Это миф! Поскольку это противоречит нормальной анатомии, человеческой физиологии и вообще здравому смыслу. Желудок — это просто один из органов человека. Он такой формы и размера которой дала природа.
Вес человека от размера желудка не зависит! У толстых людей бывает маленький желудок, а у худых желудок может быть очень большого размера.
Растянуться желудок может, но только при наличии какой-то патологической болезни. Например, в области привратник развивается язва или рубцовая деформация, которая приводит к затруднению эвакуации пищи. В таком случае пищевод, как насос будет создавать в желудке хроническое высокое давление. Желудок растягивается, становясь очень большим. Он может занять вообще все пространство брюшной полости. Это очень плохая болезнь, но при этом человек наоборот сильно худеет, поскольку ничего не может есть и у него развивается рвотный синдром.
Растянуть себе желудок после бариатрической операции теоретически тоже можно, но это опять же не вина пациента, а скорее ошибка бариатрического хирурга, который сделал некорректную операцию. Например, если при рукавной гастропластике сделать неравномерную трубку желудка, а сделать небольшую зауженность в середине этой трубке, то тогда над сужением будет постепенно развиваться расширение желудка. Пищевод будет постоянно туда давить, эвакуация пищи затруднена из-за препятствия, мышечная стенка желудка прекращает сокращаться, атрофируется и растягивается. В таком случае необходимо проводить реконструктивную бариатрическую операцию по выравниванию желудочной трубки.
О чем же мы говорим, когда видим жалобы на «растянутость желудка»? Бариатрические форумы пестрят сообщениями примерно такого типа: «У меня все хорошо было, после операции прошло 3-4 года, я начал есть больше, мой желудок растянулся». У таких пациентов при корректной выполненной операции мы не видим никакого расширения желудка. В этом может убедиться и сам пациент, сделав обычную рентгенографию желудка.
Мы видим другое. К сожалению, организм умеет ко всему приспосабливается. И к сожалению, генетика бариатрических пациентов после операции не меняется. Предрасположенность к накоплению жировых клеток никуда не девается. Да, у организма теперь нет инструмента этого накопления, он не может заставить человека есть больше того, что он хочет. Поэтому он изобретает такой инструмент.
Нервная импульсация, которая идет от пищевода, чувствующего давление в желудке, постепенно ослабевает. То есть чувство насыщения, которое возникает вследствие приема твердой пищи постепенно ослабевает. Этот эффект и путают пациенты, принимая его за растянутый желудок.
Как этого избежать? Очень просто. В первый год после операции, когда пища не вызывает практически никаких эмоций и никак не влияет на действия человека, нужно выработать до автоматизма правильное пищевое поведение:
- есть в первую очередь то, что нужно жевать
- есть долго и медленно, тщательно пережевывая пищу
- есть регулярно с равными интервалами между приемами пищи.
Соблюдение этих простых правил, позволит избежать эффекта «растянутого желудка», который на самом деле является ответной реакцией организма, состоящей в притуплении остроты насыщения. Но даже если не соблюдать эти правила, возврат вес будет небольшим. Считается нормой если после нескольких лет после операции возвращается 10-20% от изначальной массы тела.
Если возврат веса более серьезный — речь идет уже о том, что пациенту показана либо более сильная бариатрическая операция, либо первичная операция перестала работать из-за развивающегося послеоперационного осложнения.
Как правило, все эти правила и нюансы люди очень быстро забывают. Они получают желаемый результат и наслаждаются новой жизнью с нормальным весом. Часто они переходят на режим питания по формуле «я ем, то что легче съесть». Начинают есть на ходу, проглатывая не разжёванную пищу. Это большая ошибка!
Нужно всегда помнить о своей генетике, находиться в контакте с информацией, периодически встречаться со своими хирургами и помнить о их рекомендациях. К сожалению, это пожизненное состояние грамотного бариатрического пациента.
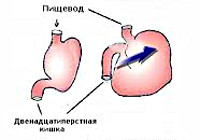
Острое расширение желудка
Острое расширение желудка — значительное увеличение объема желудка в результате развития внезапной атонии его стенки. В клинической картине преобладают болевой синдром, обильная неукротимая рвота, признаки высокой кишечной непроходимости и обезвоживания. Для постановки диагноза проводят обзорную рентгенографию органов брюшной полости, рентген желудка с контрастированием, общий и биохимический анализ крови. Лечение заболевания при неосложненном течении консервативное (введение зонда в желудок, восполнение ОЦК и коррекция возникших нарушений); развившиеся осложнения могут потребовать проведения гастростомии.
Общие сведения
Острое расширение желудка является достаточно редкой патологией, развивающейся после оперативных вмешательств на органах брюшной полости (до 70% всех случаев, из них только в 5% — после операций на желудке и двенадцатиперстной кишке), после ингаляционного наркоза, на фоне некоторых тяжелых соматических и инфекционных болезней, гораздо реже — после значительного переедания. Выделяют два типа расширения желудка: первичное (алиментарное, вызванное перерастяжением органа объемом пищи) и вторичное, причиной которого являются состояния, сопровождающиеся нарушением иннервации желудочной стенки. Данное состояние встречается нечасто, однако при возникновении осложнений (разрыв желудка, массивное кровотечение) может нести угрозу жизни пациента.
Острое расширение желудка
Причины острого расширения желудка
К основным причинам острого расширения желудка относят следующие тяжелые заболевания: травмы позвоночного столба, головного мозга, органов брюшной полости; голод или чрезмерное переедание; инфекции мочевыделительной системы и желчевыводящих путей, мочекаменную либо желчнокаменную болезнь; острый панкреатит. К развитию данной патологии может также привести непроходимость пилорического отдела желудка вследствие сдавления двенадцатиперстной кишки верхней брыжеечной артерией, рубцующейся язвой или опухолью желудка; кишечная непроходимость; психические заболевания; злоупотребление алкоголем; роды; тяжелая инфекционная патология. Отмечено развитие этого состояния после оперативных вмешательств (особенно на фоне ингаляционной анестезии) на органах брюшной полости.
В основе патогенеза острого расширения желудка лежит поражение нервного аппарата органа с последующей резкой атонией гладкой мускулатуры. Данный механизм доказан исследованиями в области гастроэнтерологии: блокада проводимости по блуждающему нерву приводит к атонии желудочной стенки. Вследствие этого желудок расслабляется, эвакуация его содержимого блокируется. Постепенное растяжение стенки желудка приводит к нарушению всасывания воды из его просвета, при этом секреция сохраняется на прежнем уровне либо повышается. Значительно увеличенный и перерастянутый желудок оттесняет вниз петли кишечника, брыжейка тонкой кишки натягивается вместе с расположенной в ее корне верхней брыжеечной артерией. Натянутый сосуд передавливает двенадцатиперстную кишку, поверх которой он расположен, что приводит к усугублению кишечной непроходимости и острого расширения желудка. Желчь и сок поджелудочной железы поступают не в кишечник, а в желудок, еще больше растягивая его.
Острое расширение желудка может приводить к значительному его увеличению, иногда перерастянутый орган занимает практически всю брюшную полость. Постоянная обильная рвота приводит к выраженному обезвоживанию, потере электролитов. Одним из признаков острого расширения желудка является западение нижних отделов живота из-за того, что кишечник не функционирует, а его петли спадаются.
Симптомы острого расширения желудка
Острое расширение желудка обычно манифестирует внезапной болью в животе, распространяющейся на всю брюшную полость, тошнотой, икотой. Стул и газы отходят в небольшом количестве, хотя иногда возможно появление поноса. На высоте боли развивается обильная неукротимая рвота кислым зеленоватым содержимым желудка, постепенно переходящая в рвоту желчью либо кофейной гущей. Объем рвотных масс может превышать семь-восемь литров за сутки, рвота возникает без усилий со стороны пациента. С течением времени частота рвотных позывов уменьшается, как и объем рвотных масс, что связано с выраженным обезвоживанием. Рвота не приносит облегчения, хотя опорожнение желудка улучшается в коленно-локтевом положении, которое вынуждены занимать пациенты с острым расширением желудка.
Значительные потери жидкости и электролитов с рвотными массами достаточно быстро приводят к развитию обезвоживания. Эксикоз проявляется сухостью кожи и слизистых оболочек, артериальной гипотонией, тахикардией, заторможенностью, снижением темпа диуреза (вплоть до анурии), гипотермией.
При осмотре живот резко вздут и увеличен в размерах за счет верхних отделов, нижние отделы и подвздошные области запавшие. Отличием от синдрома «острого живота» является отсутствие напряжения передней брюшной стенки и симптомов раздражения брюшины. При пальпации живота его стенка плотная, но эластичная. Перкуссия выявляет выраженный тимпанит практически над всей брюшной полостью, доходящий до уровня пупка и распространяющийся влево. Слышен отчетливый шум плеска. Перистальтика желудка не видна, кишечник может урчать при пальпации.
Быстрое нарастание симптоматики может приводить к развитию осложнений. Из-за избыточного растяжения желудочной стенки ее кровоснабжение нарушается, что проявляется массивным кровотечением (данное осложнение возникает в 5-20% случаев) и разрывом желудка (до 20% всех случаев острого расширения желудка).
Дифференцировать острое расширение желудка следует с прободной язвой, острым панкреатитом, острым гастритом, кишечной непроходимостью, пищевой токсикоинфекцией, перитонитом.
Диагностика острого расширения желудка
В связи с достаточно редкой встречаемостью острого расширения желудка диагностика его бывает затруднена. Все пациенты с вышеуказанной клиникой нуждаются в срочной консультации гастроэнтеролога и хирурга. Основным методом диагностики острого расширения желудка является рентгенография органов брюшной полости. Во время исследования выявляется огромный газовый пузырь желудка, смещающий внутренние органы и петли кишечника, левый купол диафрагмы. Иногда желудок перегибается и принимает форму подковы, верхушка которой обращена вниз и находится в малом тазу.
При введении контрастного вещества в желудок оно медленно оседает на его дно, иногда достигая лобкового симфиза. Эвакуация бариевой взвеси в кишечник не происходит. Перистальтика не видна. Оценить состояние слизистой оболочки желудка невозможно из-за огромного количества заполняющей его жидкости. Клинические и биохимические анализы при остром расширении желудка указывают на выраженный эксикоз (полицитемия, увеличение гематокрита, снижение уровня хлора и калия, повышение креатинина и азотистых шлаков).
Лечение и прогноз острого расширения желудка
Пациенты с диагностированным острым расширением желудка требуют оказания неотложной помощи по месту обращения в виде введения гастрального зонда для эвакуации содержимого желудка (если такой возможности нет, обеспечивается коленно-локтевое положение с опущенной головой для облегчения рвоты), с последующим переводом в отделение гастроэнтерологии либо интенсивной терапии.
В условиях стационара производится активная аспирация содержимого желудка в течение нескольких суток (до недели), налаживается инфузия водно-солевых растворов для коррекции жидкостного баланса и электролитных нарушений. Некоторым пациентам требуется парентеральное питание.
Если консервативная терапия не приводит к улучшению состояния, либо нет возможности ввести гастральный зонд, диагностирована артериомезентериальная непроходимость — проводится оперативное вмешательство. Для опорожнения желудка и облегчения состояния пациента накладывается гастростома. При остром расширении желудка противопоказан прием пищи через зонд, не назначаются спазмолитики и наркотические анальгетики (они усугубляют атонию стенки желудка).
Прогноз при неосложненном течении острого расширения желудка благоприятный, выздоровление наступает на фоне консервативного лечения у большинства пациентов. Самым грозным осложнением этого заболевания является разрыв желудка с развитием шока и перитонита, что приводит к летальному исходу у 55-70% пациентов. Профилактика острого расширения желудка на сегодняшний день не разработана.
Осложнения и побочные действия сопутствующие бариатрическим операциям
Так как операции по уменьшению желудка являются радикальными внутриполостными операциями, возможны возникновения некоторых осложнений. Вероятность ранних (30 дней после операции) осложнений примерно 2-3%.
При возникновении осложнений, пациенту необходимо оставаться в больнице дольше изначально запланированного срока, могут быть необходимы повторные операции, переливание крови, интенсивное и антибактериологическое лечение. Характер осложнений и их частота при различных операциях также различные. Ниже перечислены осложнения при различных операциях.
Осложнения после операции бандажирования желудка
Ранние осложнения после операции бандажирования желудка проявляются у 2- 5% пациентов (кровотечение, перфорация пищевого тракта, инфекция, воспаление легких) К счастью, большинство осложнений легкие. Ранняя смертность в результате операции лапароскопического бандажирования желудка 0.1%. Поздние осложнения, причиной которых является мигрирование желудочного бандажа, перелом или перетяжка маленкого желудочка проявляется у 4-11% пациентов. Симптомами этих осложнений как правило являются сильная боль в животе, изжога, рвота, увеличение массы тела, инфицирование порта. Обычно лечение этих осложнений возможно только при помощи новой операции. В случае недостаточного падения веса или увеличения веса, 15-20% бандажированных пациентов склоняются в пользу новой бариатрической операции, таким образом их оперируют заново. После бандажирования желудка могут образоватся желчные камни, висящие складки кожи, запор или диарея, изжога. Изжога Возникший послеоперационный рефлюкс можно облегчить с помощью хирурга. Причиной рефлюкса может быть очень высоко установленный бандаж или тот факт, что недостаточно изменено привычное питание. Проблемы связанные с портом После операции вокруг места введения порта может возникнуть синее пятно, это синяк, который обычно пропадает в течении одной или двух недель. В случае если Вы заметите, что в районе порта появилась опухоль, немедленно свяжитесь со своим хирургом
Осложнения после операции по вертикальной резекции желудка.
Ранние осложнения появляются в 4-6% случаях: кровотечение в области скобочного шва или селезенки, протекания, свищи, скопления гноя в брюшной полости, очень тонкая желудочная трубка (что может быть причиной осложнений глотания). В долгой перспективе желудок может снова растянуться и вес начнет снова расти. Исследование, в ходе которого следили за пациентами сделавшими операцию по вертикальной резекции желудка в течении 6 лет , обнаружили, что 25% пациентов нуждались в повторной операции. Обычно причиной этого являлось увеличение массы тела или постоянная изжога. Вертикальная резекция желудка может быть причиной изжоги или ее усиления. Также после данной операции могут возникнуть желчные камни, висящие складки кожи, запор и диарея.
Постоперационные осложнения после лапароскопического шунтирования желудка.
Ранние осложнения
Самым серьезным осложнением является воспаление брюшной полости или перитонит, которое может наступить в результате разрыва швов на кишечнике или желудке. Возникновение перитонита или серьезное подозрение на него требует немедленной повторной операции. Реже происходят кровотечения в полости пищевого тракта или брюшной полости. В этих случаях также иногда делается повторная операция. Осложнением могут оказаться тромбоз глубоких вен или легочной артерии, инфаркт миокарда, воспаление легких, инфекции брюшной полости и раневые инфекции. Для предотвращения тромбов, до и после операции по указанию хирурга, пациент получит разжижающие кровь лекарства. Всем пациентам желательно носить антитромбовые чулки или колготки. Во время операции используют профилактические антибиотики для избежания раневых инфекций. Частота проявления ранних осложнений: pазрыв швов на желудке или кишечнике 1-2%, кровотечения 0.5-1%, раневая инфекция 0.5-1%; сердечно-сосудистые и легочные осложнения 0.5-1%; смерть 0.3-0.5%
Поздние осложнения после операции по шунтированию желудка.
Язва желудка
У 5-10% пациентов могут возникнуть желудочные язвы в районе соединения желудка и тонкой кишки. Наибольший риск возникновения желудочных язв происходит в течении первых трех месяцев после операции. Для снижения риска можно давать пациенту в течении первых трех месяцев после операции лекарства снижающие кислотность желудка. Немаловажно и то , что пациенты должны принимать пищу маленькими порциями и осторожно, особенно в первые месяцы после операции.
Недостаток железа
У 20-30% женшин с регулярной менструацией возникает недостаточность железа, для избежания и лечения которой принимаются железосодержащие препараты. После операции железо не поглощается также хорошо, как и до операции, поэтому после операции необходимо регулярное употребление железосодержащих препаратов 40-50мг/сутки. Пациентам не переносящим железосодержащие препараты, вводится внутривенно железосодержащий раствор. Другой возможностью является употребление противозачаточных таблеток или гормональных препаратов уменьшающих количество кровотечений во время менструации.
Недостаточность витамина B12
Примерно у 15% пациентов без профилактической дополнительной терапии, после операции может возникнуть дефицит витамина B 12. Поэтому рекомендуем всем пациентам принимать витамин B12. После операции по шунтированию желудка 200 микрограмм в сутки.
Недостаток кальция и витамина D.
После операции возможна недостаточная усваиваемость кальция организмом. Пациентам рекоментуется употреблять кальций с витамином D в виде пищевой добавки (1600мг кальция и 800ТÜ D витамина в сутки), особенно тем, у кого аллергия на молочные изделия.
Диарея
После операции от употребления сладких продуктов или продуктов содержащих повышенное количество жира у многих пациентов появляется диарея.
Демпинг-синдром
После операции по шунтированию желудка пища сразу поступает в тонкую кишку. Если пациент употребляет продукты с высоким содержанием сахара (например прохладительные напитки, сгущеное молоко), то это сразу провоцирует повышение уровня сахара в крови. Организм реагирует на это выбросом большого количества инсулина, что в свою очередь вызывает падение уровня сахара. Симптомами могут быть: чувство усталости, плохое самочувствие, учащенное сердцебиение и тошнота. Иногда также боль и диарея.
Желчные камни
Быстрое снижение веса может в свою очередь быть причиной образования желчных камней. Почти у 35% пациентов после операции могут образоваться желчные камни.Пациентам у которых желчные камни обнаружены уже до операции, можно удалить их во время бариатрической операции.
Кишечная непроходимость
2-3% пациентов после операции по шунтированию желудка нуждаются в повторной операции из-за непроходимости кишечника. Причиной могут стать послеоперационные спайки в брюшной полости или возникновение непроходимости кишечника из-за защемления кишки, в следствии ее неправильного закрепления.
Избыток кожи
В результате быстрого сбрасывания веса у пациента после операции могут возникнуть на животе, ягодицах, бедрах, плечевом поясе висящие складки. Известно, что примерно 20% пациентов для избавления от них прибегают к помощи пластического хирурга. Пациентам желательно делать пластическую операцию не раньше чем через 1,5 года после бариатрической операции.
Запор
Некоторые пациенты после операции жалуются на запор, в основном он возникает от уменьшения количества принимаемой пищи, что влечет за собой спад перистальтики кишечника и частоты испражнений. Важным является употребление жидкостей между приемами пищи. Если возникает нужда в принятии слабительного, рекомендуется выбирать слабительное в жидком виде или те, которые рекомендует врач.
Выпадение волос
После всех бариатрических операций в течение первого года может возникнуть временное, больше обычного, выпадение волос. Причина этого неизвестна и со временем это проходит.
Алкогольная зависимость
На основании исследований после операции на желудке увеличивается риск алкогольной зависимости. Поэтому мы рекомендуем после операции не употреблять алкоголь или делать это в разумных количествах. После операции алкоголь действует быстро, даже после употребления маленьких его количеств.
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- https://fitlabs.ru/stomach/.
- https://bariatria.ru/%D0%B6%D0%B5%D0%BB%D1%83%D0%B4%D0%BE%D0%BA-%D1%80%D0%B0%D1%81%D1%82%D0%B5%D1%82/.
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/acute-gastric-dilatation.
- https://gladki.ru/info/13-oslozhneniya-i-pobochnye-deistviya.
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.