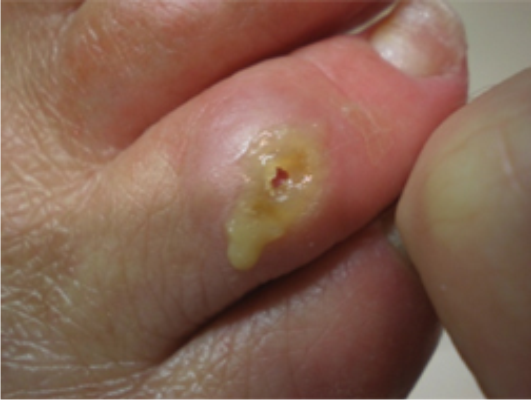
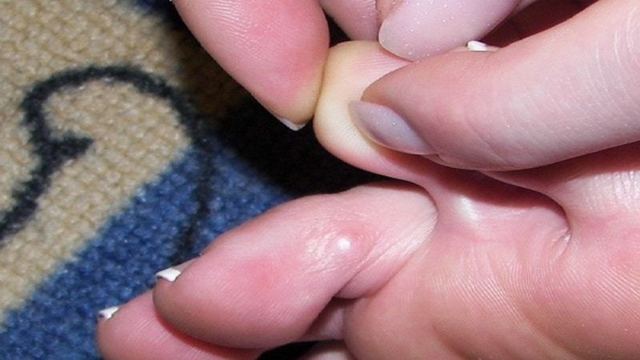
Корневая или стержневая мозоль — самый сложный для лечения вид мозоли. Стержневая мозоль имеет стержень (корень), который располагается глубоко в коже и может даже проникать в мягкие ткани. Это поздняя стадия развития сухой мозоли.
Внешне такая мозоль выглядит как участок ороговевшей кожи, а внутри его видна воронка. Образование достаточно плотное и доставляет человеку боль при ходьбе. В некоторых случаях ходить с такой мозолью вовсе невозможно — когда стержень расположен уже достаточно глубоко и проник в мягкие ткани, сдавливая нервные окончания.
Чаще всего стержневые мозоли появляются на пальцах ног, под и между ними, а также на пятках. Межпальцевые стержневые мозоли — самые болезненные.
Причины возникновения таких мозолей
Корневые мозоли формируются под воздействием внутренних и внешних факторов. Внешние — длительное и интенсивное трение, которое возникает из-за ношения слишком тесной или неудобной обуви, а также обуви на шпильках. Такая мозоль может сформироваться и как следствие попадания в своевременно не вылеченную ранку инородного тела (например, занозы).
Стержневая мозоль может появиться и из-за внутренних причин:
- наличия у пациента дерматологических заболеваний;
- повышенной потливости;
- недостатка витаминов и микроэлементов в организме;
- сахарного диабета.
Симптомы
Для стержневых (корневых) мозолей характерны следующие симптомы:
- наличие стержня — плотного узла, уходящего вглубь дермы;
- желтоватый цвет мозоли;
- острая боль при нажатии на мозоль;
- наличие небольшой ямки в центре образования.
Диагностика мозолей
Опытному подологу достаточно визуального осмотра пациента для выявления стержневой мозоли. Правильная диагностика имеет большое значение для составления эффективного плана лечения. Именно поэтому важно своевременно обратиться к специалисту — стержневую мозоль легко можно спутать с подошвенной бородавкой, которая образуется на тех же участках стопы, однако требует другой терапии.
В качестве дополнительных исследований пациенту могут быть назначены анализы крови на:
- уровень сахара;
- гликированный гемоглобин;
- вирус папилломы человека (ВПЧ);
- вирус иммунодефицита человека (ВИЧ).
Лечение корневой мозоли
Схема лечения подбирается в зависимости от причины формирования мозоли и всегда предполагает удаление ороговевшего слоя кожи и стержня образования. Важно полностью извлечь корень мозоли, иначе проблема будет повторяться снова и снова.
Проще всего удалить ороговевшую кожу с помощью аппаратного педикюра. Диаметр фрез аппарата, которыми спиливается кожа, специалист подбирает в зависимости от размера мозоли и глубины расположения ее стержня.
После извлечения стержня его ложе обрабатывается антисептиком. Затем в него закладывается антибактериальная мазь.
Возможные осложнения стержневых мозолей
Отсутствие своевременного лечения стержневой мозоли может привести к осложнениям. Корень мозоли способен достаточно глубоко проникнуть в кожу, сдавливая нервные окончания. У пациента может измениться походка, вплоть до хромоты, что приводит даже к нетрудоспособности — настолько интенсивной может быть вызванная мозолью боль.
Стержневые мозоли на пятках могут кровоточить и гноиться. В этом случае обратиться к специалисту нужно незамедлительно — такие симптомы говорят о наличии в мозоли воспалительного процесса.
Почему нельзя лечить мозоли в домашних условиях
Лечением любых мозолей должен заниматься специалист. Он способен отличить один вид мозоли от другого и назначить нужное лечение. Это поможет быстро избавиться от проблемы и исключить факторы, способствующие формированию подобных образований.
Особенно осторожно следует относиться к мозолям пациентам с сахарным диабетом.
Советы подолога
- Своевременно лечите мокрые мозоли, которые со временем могут трансформироваться в сухие, а затем в стержневые мозоли.
- Носите удобную обувь по размеру. Откажитесь от обуви со слишком тонкой подошвой. Не носите туфли на шпильке постоянно.
- Носки должны быть из натуральных тканей.
- Пользуйтесь антиперспирантом для ног, если страдаете повышенной потливостью.
- Соблюдайте личную гигиену и не носите чужую обувь.
- Следите за весом и при необходимости пользуйтесь ортопедическими стельками. Самостоятельно подбирать их не рекомендуется — для этого обратитесь к специалисту.
Фото стержневых мозолей на ногах
Микоз стоп — симптомы и лечение
ДерматологCтаж — 15 летКандидат наук
Центр ЭКО «Аве-Медико»
Кожно-венерологический диспансер на Рукавишникова
Медицинский центр «Я здоров!»
Дата публикации 7 декабря 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Микоз стоп (дерматофития, Tinea pedis) — заболевание кожи стоп, которое вызвано патогенными или условно-патогенными грибами. Изменения кожи на стопах характеризуются шелушением, которое сопровождается зудом. При тяжёлых поражениях на фоне красной и отёчной кожи появляются эрозии, глубокие трещины на подошвах и в межпальцевых промежутках, которые сопровождаются болью и затрудняют ходьбу.
Шифр по Международной классификации болезней 10-го пересмотра (МКБ-10) — В35.3.
Появление современных противогрибковых препаратов позволило улучшить эпидемиологическую ситуацию, но микоз стоп по-прежнему остаётся одной из самых значимых проблем в дерматовенерологии. Применение некоторых препаратов ограничено у пожилых людей и пациентов с хроническими заболеваниями [19].
Распространённость микоза стоп. По данным Всемирной организации здравоохранения (ВОЗ), около 1/3 населения планеты болеет грибковыми заболеваниями, из них самые частые — микозы стоп, заболеваемость растёт ежегодно [14].
По данным российских дерматологов [7], микозами стоп болеют 10-20 % взрослого населения, у мужчин болезнь встречается в 2 раза чаще, чем у женщин, у пожилых людей чаще, чем у молодых. В возрасте старше 70 лет микоз стоп регистрируется у каждого второго пациента, что связано с увеличением сопутствующих метаболических и сосудистых изменений (сахарный диабет, варикозная болезнь и др.). Всё чаще микозы стоп выявляют у детей.
В настоящее время этим заболеванием поражены миллионы людей. В группе риска находятся работники ряда профессий: шахтёры, спортсмены и военнослужащие [12].
Причины микоза стоп. Наиболее частые причины микоза стоп — это грибы дерматомицеты: Trichophyton rubrum (90 %), Trichophyton mentagrophytes, реже Epidermophyton [20]. Иногда микоз стоп может быть вызван грибами рода Candida [3].
Факторы риска микоза стоп:
- Экзогенные (внешние): микротравмы кожи стоп (мозоли, натоптыши), трещины, повышенная потливость, ношение тесной обуви, обувь из искусственных материалов, несоблюдение правил личной гигиены, нерегулярное мытьё ног и плохое высушивание полотенцем.
- Эндогенные (внутренние): варикозная болезнь и вегетососудистая дистония, которые приводят к недостаточному кровоснабжению кожи стоп; гиповитаминоз; приём глюкокортикостероидов, цитостатических, антибактериальных и эстроген-гестагенных препаратов, которые снижают общий иммунитет организма [16].
Заражение при микозе стоп может происходить непосредственно от больного человека, а также возможна передача контактно-бытовым путём (в бассейне, бане, в спортивном зале, через обувь, полотенца, коврики и т. д.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы микоза стоп
Основные симптомы микоза стоп:
- зуд;
- мелкие трещины;
- эритема;
- шелушение;
- пузырьки;
- ороговение кожи;
- неприятный и резкий запах;
- жжение, болезненные ощущения [13].
Первые признаки микоза стоп проявляются в виде зуда и жжения в межпальцевых складках стоп, кожа начинает шелушиться, трескаться, краснеть, появляются признаки отёка и воспаления. Могут развиваться осложнения в виде опрелости и экземы кожи.
Разновидности микоза стоп:
- стёртый — проявляется умеренным зудом и гиперемией (покраснением) кожи;
- острый — сопровождается сильным зудом и повреждениями кожи в виде трещин;
- микоз ногтей (онихомикоз) — проявляется поражением ногтевых пластин, которые становятся толстыми и меняют цвет;
- опреловидный — образуются мокнущие участки;
- сквамозный — появляются пластинчатые чешуйки;
- гиперкератотический — сопровождается высыпаниями в виде папул и бляшек на сводах стопы;
- дисгидротический — протекает с развитием отёчностей, мокнущих участков и пузырьков [9].
Патогенез микоза стоп
Кожа — самый большой орган в организме человека, составляющий 15 % от общей массы тела. Она выполняет множество функций, прежде всего защищает организм от воздействия внешних факторов физической, химической и биологической природы, от потери воды, а также участвует в терморегуляции. Кожа состоит из трёх слоёв: эпидермиса, дермы и подкожной жировой клетчатки.
Эпидермис (наружный слой кожи) — главный барьер на пути проникновения грибов в кожу. Он представляет собой многослойный плоский ороговевающий эпителий, который, в свою очередь, состоит из пяти слоёв и осуществляет функцию барьера. Кератиноциты — это основные клетки эпидермиса. Они содержат белок кератин, который создаёт наружный слой кожи и придаёт ей упругость и прочность. Ороговевшие клетки эпидермиса постоянно отшелушиваются.
Дерматомицеты вырабатывают энзимы — кератиназы, которые разрушают кератин. За счёт этого грибы проникают в поверхностные слои кожи, где в дальнейшем продолжают существовать. Клеточная стенка дерматомицетов содержит мананы — вещества, которые могут подавлять местный клеточный иммунитет. Грибок T. rubrum за счёт действия мананов препятствует размножению кератиноцитов, в результате замедляется слущивание роговых чешуек с поверхности кожи и развивается хроническое течение инфекции [10].
Классификация и стадии развития микоза стоп
Классификация в зависимости от возбудителя:
- Кератомикозы (отрубевидный лишай).
- Дерматофитии (микроспория, трихофития поверхностная, микоз стоп, микоз гладкой кожи, микоз паховых складок, онихомикоз).
- Кандидоз (кандидоз кожи, ногтей).
- Глубокие микозы (бластомикозы, споротрихоз, хромомикоз) [11].
Классификация по МКБ-10
- B35.1 — Микоз ногтей.
- B35.2 — Микоз кистей.
- B35.3 — Микоз стоп.
- B37.2 — Кандидоз кожи и ногтей.
Классификация по локализации:
- Микоз кожи.
- Микоз складок.
- Микоз кистей.
- Микоз стоп (сквамозная, гиперкератотическая, интертригинозная, дисгидротическая форма).
- Онихомикоз (дистальный, поверхностный, проксимальный).
Классификация по клинике:
- Стёртая форма проявляется шелушением в III-IV межпальцевых складках стоп. Незначительное шелушение также может быть на подошве и на боковых поверхностях стоп.
- Интертригинозная форма проявляется гиперемией в межпальцевых складках стоп, возможно также появление пузырьков, которые вызывают образование эрозий и трещин. Субъективно отмечаются зуд и жжение.
- При дисгидротической форме на коже сводов и боковых поверхностях стоп появляются сгруппированные пузырьки. Чаще они возникают на здоровой коже, затем увеличиваются в размерах, сливаются и образуют более крупные многокамерные пузыри. Когда пузыри вскрываются, образуются эрозии.
- Сквамозно-гиперкератотическая форма характеризуется локальным или распространённым утолщением рогового слоя боковых и подошвенных поверхностей стоп. Поражённые участки кожи покрыты мелкими отрубевидными чешуйками. В кожных складках шелушение особенно заметно. Трещины вызывают боль при ходьбе [4][12].
Классификация по клинике очень удобна с практической точки зрения для определения дальнейшей тактики лечения и наблюдения за пациентом.
На основании клинической картины заболевания можно судить о возбудителе болезни. Например, дисгидротическая форма чаще возникает при микозе стоп, вызванном Trichophyton mentagrophytes var. interdigitale, сквамозно-гиперкератотическая форма чаще ассоциируется с T. rubrum, хроническое течение и распространённый процесс характерны для условно-патогенных грибов Candida spp. и Aspergillus [16].
Осложнения микоза стоп
- Аллергия на грибок. Под действием грибов формируется поливалентная сенсибилизация, т. е. организм становится более чувствительным к продуктам жизнедеятельности грибка, которые чужеродны для нас и являются сильными аллергенами. Организм реагирует острее, что проявляется различными кожными высыпаниями и реакциями, хроническими заболеваниями аллергической природы, например экземой кожи. Возможно развитие или ухудшение течения таких патологий, как бронхиальная астма, аллергические дерматиты, себорейный дерматит и псориаз. Кроме этого, у человека чаще могут развиваться профессиональные аллергические осложнения и лекарственная непереносимость [1][15].
- Пиодермии — гнойничковые заболевания кожи (целлюлит, лимфангит, флегмона и остеомиелит костей стопы), которые могут приводить к глубоким, долго незаживающим ранам кожи. Пиодермии возникают из-за того, что бактерии легко проникают через эрозии и трещины на коже («ворота инфекции»). При этом повышается температура, появляется слабость, недомогание, что требует немедленной хирургической коррекции [5].
- Рост вирусных осложнений в виде бородавок из-за наличия гиперкератоза и трещин. Причина в нарушении защитной функции кожи, в результате чего она становится более восприимчивой к любой инфекции, в том числе и вирусной.
- Общее снижение иммунитета и нарушение микроциркуляции в нижних конечностях у пациентов с сопутствующими соматическими заболеваниями, такими как сахарный диабет и варикозная болезнь.
- Распространение болезни на ногти и кожу кистей. При грибке ногтей происходит их деформация, возможно появление вросшего ногтя, панариция (гнойного воспаления тканей пальцев), паронихия (воспаления околоногтевого валика) и полной отслойки ногтевых пластин.
- Ухудшение качества жизни. Острые формы микоза стоп отличаются болезненностью, затрудняют ношение обуви, а при развитии лимфаденита сопровождаются плохим общим самочувствием и лихорадкой [17].
Диагностика микоза стоп
Диагностика микоза стоп основывается на жалобах пациента, данных анамнеза, клинической картины и результатах лабораторных исследований. Микозы стоп относятся к тем заболеваниям, которые в обязательном порядке требуют лабораторного исследования для подтверждения клинического диагноза [20].
Основным методом подтверждения диагноза «микоз стоп» служит микроскопическое исследование и посев. Материалом служат кожные чешуйки, которые соскабливают с очага поражения на коже скальпелем или стеклом, реже используется скотч-проба [21].
Лабораторная диагностика микозов включает микроскопическое и культуральное исследование материала на грибы. Микроскопическое исследование — это экспресс-метод диагностики возбудителя, позволяющий выявить структуру грибов в течение нескольких часов. При микроскопическом исследовании возможно обнаружить элементы гриба в виде нитей мицелия и спор. Минус метода в том, что возможно получение как ложноположительных, так и ложноотрицательных результатов, что зависит от множества факторов: техники взятия материала, особенностей хранения и транспортировки и др. [22]
Культуральный метод является самым точным методом диагностики, позволяющим идентифицировать вид гриба для назначения патогенетической терапии [2]. Для подготовки к анализу пациенту за 1 месяц не рекомендуется использовать самостоятельно какие-либо противогрибковые средства.
При назначении системной противогрибковой терапии рекомендуется провести биохимическое исследование крови для определения уровня билирубина, АСТ и АЛТ в связи с необходимостью контроля функции печени и желчевыводящих путей, а также для профилактики возможных осложнений.
Дифференциальная диагностика микоза стоп:
- Сквамозную форму дифференцируют с псориазом, экземой, кератодермией.
- Межпальцевую форму дифференцируют с импетиго, опрелостью и кандидозом.
- Дисгидротическую форму дифференцируют с ладонно-подошвенным пустулёзом [9].
Лечение микоза стоп
Лечение должно проводиться под контролем врача-дерматолога.
Первоочередной задачей в борьбе с микозом стоп является его своевременное выявление, распознавание и лечение до развития грибка ногтей, который требует более длительной и комплексной терапии (системной антимикотической терапии). При этом важно иметь эффективные лекарственные препараты, соответствующие современным клиническим особенностям микозов стоп [2].
Перед тем, как приступить к терапии заболевания, дерматолог выбирает между возможными вариантами лечения. В большинстве случаев назначаются препараты для местного использования. В основу лечения входит использование антимикотических средств, имеющих разноплановое воздействие. Также используются средства, стимулирующие циркуляцию крови, и медикаменты, позволяющие устранить основные симптомы [5]:
- Противогрибковые средства для наружной терапии: циклопирокс крем, изоконазол крем, клотримазол крем, оксиконазол крем, кетоконазол крем, тербинафин крем, миконазол крем, нафтифин крем, сертаконазол крем наносят наружно 1-2 раза в сутки в течение 4 недель [18].
- При значительном гиперкератозе стоп предварительно проводят отшелушивающую терапию: бифоназол, 1 раз в сутки в течение 3-4 дней, который действует как кератолитик, т. е. убирает огрубевший слой, тем самым подготавливает кожу и улучшает проникновение противогрибковых средств в дерму.
- При наличии пузырьков применяют фукорцин, раствор наносится наружно 1-2 раза в сутки в течение 2-3 дней. Затем назначают комбинированные препараты: крем клотримазол + бетаметазон, бетаметазона дипропионат + гентамицина сульфат + клотримазол, миконазол + мазипредон, изоконазол динитрат + дифлукортолон валериат 2 раза в сутки наружно в течение 7-10 дней [6][24].
- При сильном зуде назначаются антигистаминные препараты: клемастин 0,001 г 2 раза в сутки перорально в течение 10-15 дней.
- Дезинфекция обуви 1 раз в месяц до полного излечения, можно использовать спрей, активным компонентом которого является ундециленамидопропилтримониум метосульфат.
- При поражении ногтевых пластин обязательно назначается системная антимикотическая терапия одним из следующих препаратов: тербинафин, кетоконазол, итраконазол, флуконазол перорально продолжительностью от 3 до 4 месяцев. Данная терапия требует наблюдения у врача-дерматолога, так как самолечение может привести к осложнениям со стороны внутренних органов, прежде всего печени, желчевыводящих путей, желудка, а также к неэффективности проводимой терапии и формированию устойчивости к лечению.
Лечить микоз стоп обязательно, потому что если грибок поселился в коже, то без лечения он никуда не денется, а значит, продукты жизнедеятельности грибка все время будут поступать в окружающие ткани и кровь, вызывая сенсибилизацию организма и развитие хронических заболеваний аллергической природы [2].
Наличие грибка говорит о снижении иммунитета, а повреждённая микозом кожа практически не выполняет защитную функцию. Таким образом, создаются все условия для присоединения сопутствующей бактериальной инфекции.
Больной микозом стоп является активным источником заражения окружающих людей и особенно членов семьи, поэтому лечение в данном случае — это эффективное средство профилактики грибковой инфекции среди здоровых родственников и просто окружающих людей [9].
Благоприятной средой для развития грибковой инфекции на коже стоп является влажная среда, поэтому нужно стараться, чтобы кожа ног всегда оставалась сухой. Для этого каждый вечер необходимо мыть стопы с мылом и вытирать кожу одноразовым бумажным полотенцем, обращая особое внимание на пространство между пальцами.
Прогноз. Профилактика
Прогноз при кожных микозах во многом зависит от того, на какой стадии заболевания было начато лечения. Поэтому, заметив изменения на коже, нужно не откладывать визит к врачу. При своевременном и правильном лечении микоза стоп прогноз благоприятный: происходит полное излечение от грибковой инфекции, пациент выздоравливает.
При отсутствии лечения грибок может привести к осложнениям, которые не только деформируют форму ногтей, но и влияют на состояние организма в целом.
Профилактика грибковой инфекции:
1. Общественная профилактика подразумевает обработку мест общественного пользования: бань, саун, бассейнов, душевых. Дезинфекции должны подвергаться полы, инвентарь, а также предметы обихода. Персонал и лица, часто посещающие общественные бани, сауны и т. д. должны проходить регулярные профилактические осмотры.
2. Первичная личная профилактика:
- соблюдать правила личной гигиены при посещении мест общественного пользования;
- не допускать повреждений и постоянной влажности кожи и ногтей стоп;
- носить свободную, удобную обувь;
- избегать контакта с заражёнными людьми.
3. Вторичная личная профилактика:
- соблюдать гигиенический режим кожи стоп;
- проводить дезинфекцию обуви, душевых кабин и ванных комнат;
- повышать иммунитет [8].
- ОФС.1.2.1.2.0003.15 Тонкослойная хроматография // Государственная фармакопея, XIII изд.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- Puccinotti, «Storia della medicina» (Ливорно, 1954—1959).
- https://www.tatyanakrasyuk.ru/zabolevaniya/mozol-kornevaya-sterzhnevaya-kurinaya-zhopka.
- https://ProBolezny.ru/mikoz-stop/.
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.